Možnosti intenzivní medicíny v terapii orgánových selhání jsou na této stránce demonstrovány popisem virtuálního klinického případu (virtuální kazuistika). Popis postupně provádí všemi orgánovými systémy.
Kazuistika
Muž 50 let, náhlá nevolnsot při jízdě na kole bez helmy, stenokardie, pád na hlavu, bezvědomí.
Svědkové zahájili laickou kardiopulmonální resuscitaci (KPR) a pokračovali v ní do příjezdu rychlé lékařské pomoci (RLP).
Při poruše vědomí v úvodu došlo ke zvracení a následně k aspiraci žaludečního obsahu do plic.
Kapitola 1 – Podpora oběhu
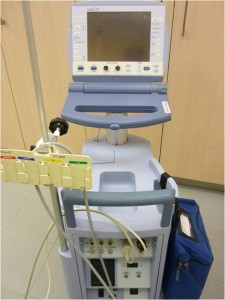
- Po příjezdu RLP na monitoru (přístroj: Lifepak) komorová fibrilace (KF).
- Prováděna zevní srdeční masáž (přístoroj: kardiopumpa).
- Farmakoterapie – adrenalin 3 x 1 mg i.v., amiodaron 2 x 150 mg i.v.
- Defibrilace 2x výbojem 200 J (přístroj: automatický externí defibrilátor AED); obnoven sinusový rytmus.
- Na EKG známky koronární ischémie.
- Nutná orotracheální intubace s nutností použití pomůcek pro obtížnou intubaci (souprava: Glidescope) a napojení na umělou plicní ventilaci (přístroj: transportní ventilátor).
- Transport na emergency. Cestou recidiva KF, nutná další defibrilace výbojem 200 J.
- Dominuje oběhové a respirační selhání s nutností kombinované podpory oběhu (noradrenalin v kontinuální dávce 0,5 µg/kg/min, dobutamin v kontinuální dávce 8 µg/kg/min).
- Po přijetí do nemocnice indikována koronarografie se zavedením 2 koronárních stentů a zprůchodněním obturovaných úseků na ramus interventricularis anterior (RIA) a arteria coronaria dextra (ACD).
- Po proběhlé KPR byla dle protokolu zavedena terapeutická hypotermie na 34 °C tělesného jádra (zařízení: Hico Variotherm).
- Při kritickém selhávání oběhu (MAP 48 mm Hg, SVR 510, CO 1,8 l/min) bylo nutné zavedení mechanické podpory – intraaortální balonkové kontrapulsace (IABK) za kontinuálního monitorování hemodynamiky (přístroj: LIDCO).
Kapitola 2 – Podpora ventilace
- Podpora ventilace začala už během zásahu RLP orotracheální intubací s nutností použití pomůcek pro obtížnou intubaci (Glidescope) a napojení na umělou plicní ventilaci (transportní ventilátor).
- Po aspiraci žaludečního obsahu do plic došlo k rychlému rozvoji bronchopneumonie až do povahy ARDS (paO2 5,8 kPa, pCO2 12,6 kPa, oxygenační index 128 mmHg). Nutnost agresivní ventilace (Pinsp 40 cm H2O, PEEP 18 cm H2O, FiO2 100 %) za pomoci konvenčního ventilátoru včetně užití pronační polohy, tzn. ventilace pacienta v poloze na břiše (resuscitační lůžko + antidekubitální matrace).
- Bylo nutné provádět cílenou toaletu dýchacích cest s odběrem mikrobiologického materiálu technikou bronchoalveolární laváže (BAL) za pomoci bronchoskopu.
- Při ventilaci vysokými inspiračními tlaky vznikla nežádoucí komplikace – barotrauma s následným rozvojem pneumothoraxu s vysokým únikem vzduchu (air leak). Proto byla zavedena přechodná selektivní endobronchiální intubace s tryskovou predilekční ventilací zdravé plíce (zařízení: Paravent).
- Parametry ventilace byly upravovány na základě monitorování krevních plynů (kombinovaný analyzátor acidobazické rovnováhy Stat Profile CCX).
Kapitola 3 – Edém mozku
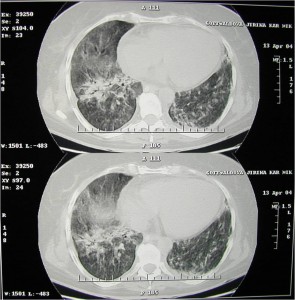
- Po pádu na hlavu tržná rána temporoparietálně vlevo. Dle vstupního CT mozku kontuzní ložiska frontotemporálně bilaterálně.
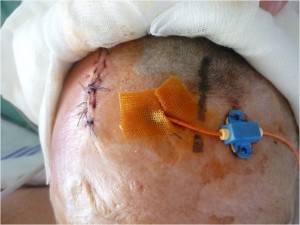
- Trauma mozku, protrahovaná hypoxémie při KPR a aspiraci spolu s průvodní arteriální hypotenzí vedla k rozvoji edému mozku – hodnoty ICP 28 mmHg (intrakraniální tlak; intracranial pressure), CPP 42 mmHg (mozkový perfúzní tlak; cerebral perfusion pressure). Pro účelnou antiedematózní terapii bylo nutné zavedení ICP čidla umožňujícího kontinuální monitorování nitrolebního tlaku.
Kapitola 4 – Náhrada renálních funkcí
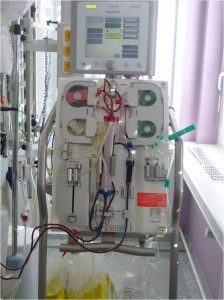
- Protrahovaná hypotenze se splanchnickou hypoperfúzí vedla k nástupu prerenálního oligoanurického selhání (diuréza pod 500 ml/24 hod), urémií a hyperkalémií (urea 52 mmol/l; kreatinin 420 mmol/l; K+ 6,2). Po zavedení biluminálního dialyzačního katetru do horní duté žíly cestou vena jugularis interna vpravo byl pacient napojen na kontinuální dialýzu – CRRT (continual renal replacement therapy) (zařízení: Aquarius).
- Toto ledvinové selhání jako další příznak rozvíjejícího se syndromu nultiorgánového selhání (MODS) bylo akcelerováno nástupem sepse (septického SIRS), jejímž zdrojem byla bronchopneumonie.
Kapitola 5 –Terapie selhání GIT
- V důsledku rozvoje MODS při generalizované orgánové hypoperfúzi se objevily známky poškození jater (bilirubin 85 mmol/l, AST 6,3 µkat/l, ALT 4,9 µkat/l), střeva (ileus) a příznaky rozvoje akutní pankreatitidy (Balthazar B). Došlo k akutnímu krvácení ze stresového vředu gastroduodena.
- Nutnost hepatoprotektivní léčby (modifikace parenterální výživy), odsávání (derivace) žaludku nasogastrickou sondou, zavedení nasojejunální sondy pro enterální výživu, zavedení epidurálního katetru pro dlouhodobou analgetizaci, nutnost monitorování nitrobřišního tlaku prostřednictvím měření tlaku v močovém měchýři.
Kapitola 6 – Terapie selhání koagulace
- Další komplikací rozvíjejícího se septického SIRS a MODS byla hemokoagulační porucha – diseminovaná intravaskulární koagulopatie (DIC) (INR 3,2, aPTT nesrážlivá, AT III 20 %). Nutnost monitorování laboratorních hodnot včetně tromboelastografie (TEG) – výsledek TEG: nesrážlivá krev. Nutná masivní terapie krevními deriváty, substituce koncentráty koagulačních faktorů.
Selhání oběhu
1.1 Kardiopulmonální resuscitace (KPR)
KPR se provádí simultánně v několika rovinách:
- Zevní srdeční masáž (kardiopumpa)
- Zajištění dýchacích cest a umělá plicní ventilace
- Farmakoterapie
- Elektroimpulzoterapie (defibrilace, kardioverze, zevní transthorakální stimulace)
Obr. 1 Kardiopumpa
Obr. 2 Automatický externí defibrilátor (AED). Přístroj AED po svém přiložení a zapojení opakovaně v pravidelných intervalech automaticky vyhodnocuje srdeční rytmus pacienta a zároveň vydává verbální pokyny obsluze ke správnému postupu KPR. Indikuje užití elektrického výboje k defibrilaci nebo kardioverzi (při komorové tachykardii).
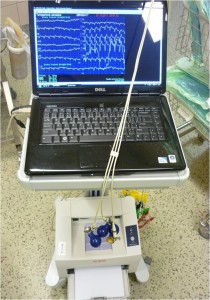
Obr. 3 Lifepak. Souprava Lifepak zahrnuje přenosný kombinovaný EKG monitor a defibrilátor. Umožňuje vytištění EKG záznamu zvoleného svodu a zevní transtorakální srdeční stimulaci.
1.2 Monitorování hemodynamiky
1.2.1 Neinvazivní metody monitorování hemodynamiky (hodnoty se snímají z povrchu těla pacienta)
Zákledem neinvazivního monitorování jsou EKG přístroje – 3, 5, nebo 12 svodů, monitor, možnost vytisknout záznam k archivaci.
Obr. 4 Přenosný EKG přístroj (12 svodů) s možností tištěného záznamu
1.2.1.1 P – pulsová frekvence
Monitorování pulsové frekvence se děje buď snímáním z EKG křivky, nebo pletysmografické (saturační) křivky.
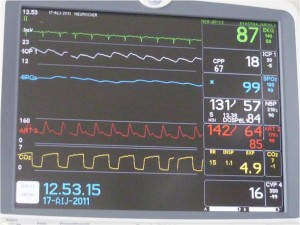
Obr. 5 Monitor umístěný u postele pacienta (bed-side monitor)
Monitor umístěný u postele pacienta umožňuje kontinuální zobrazení následujících funkcí:
- EKG (3 svodové);
- ICP (intrakraniálnítlak; intracranial pressure);
- CPP (mozkový perfúzní tlak; cerebral perfusion pressure); CPP = MAP – ICP, tj. střední arteriální tlak – intracerebrální tlak;
- SpO2 (pletysmografická křivka saturace hemoglobinu kyslíkem);
- NIBP (neinvazivně měřený krevní tlak; non invasive blood pressure; měří se automaticky v pravidelných intervalech manžetou na paži);
- IBP (invazivně měřený krevní tlak; invasive blood pressure; měří se zavedenou kanylou s čidlem);
- CO2 (kapnografická křivka s udáním hodnoty nejvyšší koncentrace CO2 na konci výdechu);
- CVP (centrální žilní tlak; central venous pressure).
1.2.1.2 Neinvazivně měřený krevní tlak (NIBP; non invasive blood pressure)
- Intervalové manuální měření arteriálního TK manžetou na paži akustickou metodou.
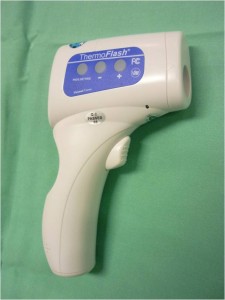
1.2.1.3 Tělesná teplota (BT; body temperature)
- Kontinuální nebo intervalové měření tělesné teploty.
- Podle typu zařízení je metoda měření kontaktní (měření v zevním zvukovodu), distanční (bezdotykové), nebo invazivní (jícnové čidlo)
Obr. 6 Distanční teploměr. Měření tělesné teploty se provádí bezdotykově ze vzdálenosti asi 50 cm od čela pacienta.
1.2.2 Semiinvazivní metody monitorování hemodynamiky. Hodnoty se snímají katetry opatřenými čidly a zavedenými do těla pacienta.
1.2.2.1 Invazivně měřený krevní tlak (IBP; invasive blood pressure)
- Arteriální katetr, který je zavedendo a. radialis, a. brachialis nebo a. femoralis, je zapojen na monitor.
- Kromě kontinuálního měření aktuální hodnoty arteriálního krevního tlaku je vhodný k hodnocení tvaru pulsové křivky a hemodynamické odezvy poruchy rytmu na periferii. Dále slouží k odběrům vzorků arteriální krve pro analýzu krevních plynů.
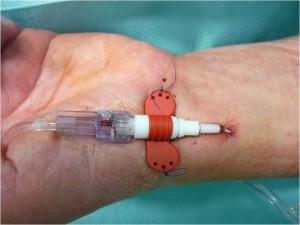
Obr. 7 Katetr zavedený do a. radialis pro kontinuální měření arteriálního tlaku
1.2.2.2 Centrální žilní tlak (CVP; central venous pressure)
- Monitor je napojen na centrální žilní katetr, který je zaveden do horní nebo dolní duté žíly cestou vena subclavia, vena jugularis interna nebo vena femoralis.
CVP vypovídá o předtížení pravé komory (pravostranný preload) a využívá se k posouzení stavu hydratace pacienta anebo odhalení pravostranného kardiálního selhávání. Kromě měření slouží k podávání hyperosmolárních roztoků parenterální výživy, vasopresorů, infuzních roztoků, krevních derivátů, medikamentů apod.
- Normální hodnoty CVP: 5 – 8 mm Hg
Obr. 8 Třícestný centrální venózní katetr zavedený cestou vena subclavia.
1.2.2.3 Hemodynamické monitory
- Po napojení arteriálního katetru a centrálního žilního katetru na monitor se registrují hodnoty
- Arteriální krevní tlak (IBP);
- Centrální žilní tlak (CVP);
- Pulzová frekvence (P);
- Systémový arteriální tlak měřený neinvazivně manžetou s detekcí ozev (TK).
- Z těchto hodnot dopočítávají ostatní hemodynamické hodnoty:
- Systolický objem (SV; stroke volume) – objem krve vypuzený z levé komory při jednom stahu;
- Normální hodnota SV: 60 – 90 ml
- Srdeční výdej (CO; cardiac output) – objem krve vypuzený levou komorou za l minutu. CO = SV x P
- Normální hodnota CO: 3,5 – 7,0 l/min
- Variace systolického objemu (SVV; stroke volume variation) – procentuální rozdíl mezi jednotlivými systolickými objemy. Využívá se k hodnocení náplně systémového řečiště.
- Normální hodnota SVV: Při hodnotě SVV do 10 % není pravděpodobná odpověď na podání tekutin.
- Variace pulzního tlaku (PPV; pulse pressure variation) – procentuální rozdíl pulsových tlaků mezi jednotlivými stahy. Využívá se k hodnocení náplně systémového řečiště.
- Normální hodnota PPV: Při hodnotě PPV do 10 % není pravděpodobná odpověď na podání tekutin.
- Systémová cévní periferní rezistence (SVR; systemic vascular resistance) – odpor systémového krevního řečiště (dotížení levé komory, levostranný afterload).
- Normální hodnota SVR: 800 – 1200 dyn x s/cm5.
- Plicní vaskulární rezistence (PVR; pulmonary vascular resistance) – odpor plicního cévního řečiště (dotížení pravé komory, pravostranný afterload)
- Normální hodnota PVR: 40 – 160 dyn x s/cm5.
- Dodávka kyslíku (DO2; oxygen delivery) – množství kyslíku dodané arteriální krví do tkání za l minutu.
- Normální hodnota DO2: 950 – 1150 ml/min.
- Spotřeba kyslíku (VO2; oxygen consumption) – množství kyslíku spotřebované v těle za l minutu.
- Normální hodnota VO2: 200 – 250 ml/min.
- Systolický objem (SV; stroke volume) – objem krve vypuzený z levé komory při jednom stahu;
Monitorování hemodynamiky umožňuje on-line dávkování vasopresorů (dle hodnot SVR), dávkování kardiotonik (dle hodnot CO), dávkování tekutin (dle hodnot CVP a PVV) a umožňuje sledovat efektivitu oběhu (podle DO2 a VO2).
Obr. 9 Hemodynamický monitor LIDCO
Obr 10 Hemodynamický monitor PICCO
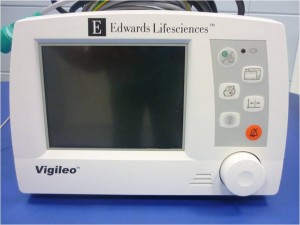
Obr. 11 Hemodynamický monitor VIGILEO
1.2.3 Invazivní metody monitorování hemodynamiky
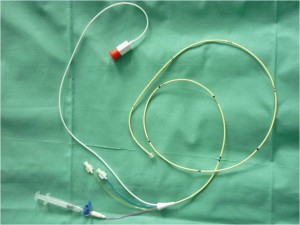
Obr. 12 Plicnicový katetr (Swan-Ganz)
Zavádí se přes HDŽ a pravostranné srdeční oddíly do větve plicní arterie. Po zavední do polohy v zaklínění (wedge) v některé z větví arteria pulmonalis se užívá ke kontinuálnímu měření CO, SV, SVR, PVR, středního pulmonálkního arteriálního tlaku (MPAP; middle pulmonary artery pressure) ale především k intervalovému měření tlaku v zaklínění (PCWP; pulmonary central wedge pressure). Tlak v zaklínění odpvídá koncovému diastolickému tlaku v levé komoře (EDLVP; end-diastolic left ventricular pressure) a je ukazatelem funkce (stupně selhávání) levé komory.
- Normální hodnota MPAP: 11 – 20 mm Hg
- Normální hodnota PCWP: 5 – 12 mm Hg
1.3 Farmakologická podpora oběhu (vazopresory)
- 1.3.1 Noradrenalin
- 1.3.2 Dopamin (Tensamin)
- 1.3.3 Dobutamin
- 1.3.4 Adrenalin
- 1.3.5 Efedrin
Jde o sympatomimemtika s účinkem na alfa anebo beta receptory, která vyžadují přísně kontinuální podávání v přesně titrovaných dávkách pomocí lineárních dávkovačů zpravidla za kontinuálního monitorování hemodynamiky.
Obr. 13 Lineární dávkovače pro kontinuální podávání vasoaktivních látek
1.4. Mechanická podpora oběhu
1.4.1 Intra aortální balónková kontrapulzace, IABK
Kontrapulzační balónková sonda je zavedena cestou arteria femoralis do břišní aorty. Tvar balónku umožňuje při jeho plnění posunout sloupec krve v aortě distálním směrem. Plnění a vyprazdňování balonku se děje cyklicky v rytmu srdeční akce tak, že k plnění dochází v době diastoly.
Obr. 14 Zařízení pro intraarteriální balónkovou kontrapulaci (IABK)
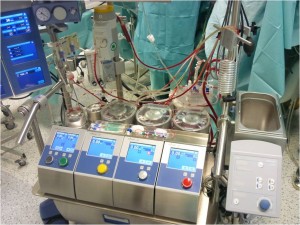
1.4.2 Mimotělní oběh
Obr. 15 Mimotělní oběh. Přístroj se používá k zajištění dostatečné orgánové perfúze pacienta při kardiochirurgickém výkonu v době nedostatečné nebo zcela zastavené práce srdce. Jsou ukázány panely pro nastavení hodnot průtokových pump, antikoagulace, oxygenace a ohřevu krve v okruhu.
1.4.3 Zajištění řízené hypotermie
Obr. 16 Zařízení Hico Variotherm. Zařízení slouží k zavedení a udržování kontrolované hypotermie u pacientů po KPR. Skládá se z chladicích podložek pod hlavu a tělo pacienta a řídicí jednotky pro dosažení a udržení tělesné teploty v rozmezí 33 – 34 °C. Po uběhnutí intervalu terapeutické hypotermie 24 hodin se tělesná teplota pacienta pozvolna řízeně navrací zpět do normotermie. Metoda byla zavedena do klinické praxe z důvodu prokázaného zlepšení výsledného neurologického stavu u pacientů po KPR.
1.4.4 Systém ohřevu podchlazených pacientů
Obr. 17 Zařízení pro ohřev pacienta Warm Touch. Vzduchem ohřívaná přikrývka pro peroperační a pooperační intenzivní péči složí k navození a udržování normotermie podchlazených pacientů.
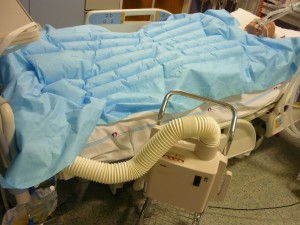
1.4.5 Systém komplexní péče o pacienta pomocí resuscitačního lůžka
Obr. 18 Polohovatelné lůžko s antidekubitální matrací. Lůžko kromě odděleného polohování různých částí umožňuje nastavení režimů vibrací a střídavého naplňování jdnotlivých segmentů matrace. Součástí lůžka je sada pro uložení pacienta do pronační polohy.
Selhání respirace
2.1 Monitorování ventilace
Základní metody pro kontinuální monitorování ventilačních funkcí u lůžka pacienta (bed-side) jsou následující:
2.1.1 Pletysmografické měření saturace O2 – saturace hemoglobinu (Hb) kyslíkem v kapilární krvi. Stanovení pletyzmografické křivky pulsní oxymetrií
- Pletysmografie (z řeckých slov plethyó – plním a graphó – píšu) je založena na měření objemových změn daných šířením pulzní vlny ve zkoumaném tělním segmentu. Pletyzmografy obsahují světelný zdroj a čidlo, ze kterého se údaje o průchodu světelných vln vyšetřovanou oblastí přenášejí do počítače. Kromě objemových změn umožňují snímat i saturaci krve kyslíkem anebo i křivku EKG. Pro měření saturace krve kyslíkem se registruje míra absorbce infračerveného záření při průchodu tkání (prst, ucho, ret, nos) a počítá se stupeň nasycení hemoglobinu kyslíkem. Tento způsob hodnocení neodhalí snížený obsah hemoglobinu v krvi (anémii).
- Normální hodnota saturace hemoglobinu kyslíkem v arteriální krvi: SaO2: > 95 %.
2.1.2 Kapnometrie – tenze CO2 ve vydechovaném vzduchu (ETCO2)
Čidlo tenze CO2 v exspirovaném vzduchu (ETCO2) měří množství CO2 v místě výstupu z dýchacích cest pacienta v průběhu celého dechového cyklu. Zobrazuje se nejvyšší hodnota ETCO2 na konci výdechu. Dovoluje posoudit míru globálního respiračního selhání signalizovaného hyperkapnií.
2.1.3 Spirometrie
Spirometrie dovoluje určit důležité charakteristiky respirace:
- Tlakové a objemové křivky;
- Dechový objem (VT; tidal volume);
- Minutový objem nabo také minutová ventilace (MV; minute volume);
- Dechová frekvence (DF);
- Poddajnost plic (compliance);
- Odpor (rezistence) dýchacích cest;
- Únik vzduchu (air-leak) vyjadřovaný v l/min (např. u pneumothoraxu).
2.1.4 Monitorování krevních plynů
Vzorek arteriální krve je zpracován analyzátorem krevních plynů přímo u postele pacienta (bed-side). Výsledkem je stanovení parciálního tlaku (tenze) kyslíku v arteriální krvi (paO2), parciálního tlaku (tenze) oxidu uhličitého v arteriální krvi (paCO2) a saturace hemoglobinu arteriální krve kyslíkem (SaO2).
- Normální hodnota paO2: 12 kPa±2,0
- Normální hodnota paCO2: 5,3 kPa±0,5
- Normální hodnota saturace arteriální krve: SaO2: > 95 %.
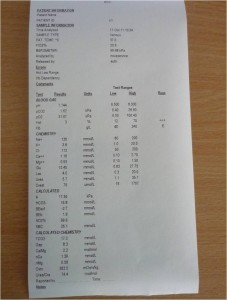
Obr. 19 Kombinovaný acidobazický analyzátor Stat Profile CCX. Provádí analýzu krevních plynů ze vzorku arteriální krve.
Obr. 20 Záznam analýzy krevních plynů kombinovaným acidobazickým analyzátorem.
Záznam analýzy krevních plynů osahuje jak přímo naměřené, tak dopočítané hodnoty.
Měřené hodnoty jsou:
- pH;
- Tenze krevních plynů (paO2 a paCO2).
Zároveň se rutinně měří veličiny usnadňující interetaci analýzy krevních plynů:
- Iontogram (Na+, K+, Ca++, Mg++);
- Koncentrace glukózy;
- Koncentrace laktátu;
- Koncentrace urey a kreatininu v plazmě.
Dopočítané hodnoty jsou:
- Aktuální a standardní bikarbonáty;
- Výchylka bází (BE; base excess);
- Schodek aniontů neboli aniontové okno (AG; anion gap);
- Teoretická (očekávaná) osmolalita; osmolalitu lze měřit i přímo osmometrem, a pokud očekávaná a naměřená hodnota nejsou ve vzájemné shodě, je nutno určit příčinu rozdílu (např. u otrav).
2.2 Mechanická podpora ventilace
2.2.1 Konvenční ventilátory
2.2.1.1 Neinvazivní ventilace (NIV)
Jde o ventilaci pacienta s respirační insuficiencí bez nutnosti zajištění průchodnosti dýchacích cest intubací. Ventilátor poskytuje buď pouze kontinuální přetlak v dýchacích cestách (CPAP) nebo i tlakovou podporu v nádechu (CPAP+PPS). Podmínkou je dokonalá těsnost obličejové anebo nosní masky přikládané na obličej pacienta, schopnost udržení průchodných dýchacích cest, dostatečné expektorace a spolupráce pacienta.
2.2.1.2 Invazivní ventilace
Invazivní ventilaci charakterizuje zajištění průchodnosti dýchacích cest tracheální intubací nebo tracheostomickou kanylou. Existuje několik variant:
- Ventilační režimy řízené ventilace – všechny dechy jsou dodávány ventilátorem (plná ventilační podpora):
- Režim s kontrolou objemu vdechovaného vzduchu – objemově řízená ventilace (VCV; volume-controlled ventilation);
- Režim s kontrolou tlaku vdechovaného vzduchu – tlakově řízená ventilace (PCV; pressure-controlled ventilation);
- Režim tlakově regulované objemově řízená ventilace (PRVCV; pressure-regulated vlume-controlled ventilation).
- Ventilační režimy podpůrné ventilace – kombinace řízených dechů a spontánních dechů pacienta:
- Režim s dvěma úrovněmi přetlaku (BIPAP; bilevel positive airway pressure), kdy je ventilace podporována mezi dvěma úrovněmi pozitivních tlaků na konci výdechu (PEEP; positive end-exspiratory pressure);
- Režim ventilace se zařazením automatických podpůrných vdechů synchronizovaných se spontánním dechovým úsilím pacienta (SIMV; (synchronised intermitent mandatory ventilation)
- Ventilační režimy spontánní ventilace – paccient dýchá zcela samostatně a spontánně, jeho dechy jsou v nádechu podporovány nastaveným tlakem:
- PPS (positive pressure support);
- ASB (adaptive support breathing)
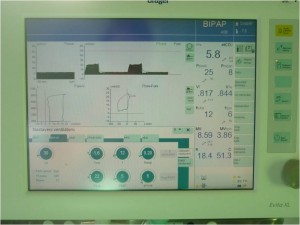
Obr. 21 Monitor ventilátoru EVITA XL
Zobrazované hodnoty monitoru ventilátoru EVITA XL:
- ETCO2 (nejvyšší hodnota CO2 na konci výdechu);
- Ppeak (vrcholový tlak v dýchacích cestách na konci nádechu);
- Pmean (střední tlak v dýchacích cestách v průběhu dechového cyklu);
- VT (dosažený dechový objem);
- Ftotal a Fspont (dosažená celková a spontánní dechová frekvence);
- MV (dosažený minutový objem ventilace);
- MVspont (dosažený objem spontánní minutové ventilace);
- R (průtočný odpor dýchacích cest; resistance);
- C (dynamická poddajnost plicního parenchymu; compliance).
Obr. 22 Transportní ventilátor Oxylog 3000. Umožňuje ventilaci pacientů v průběhu převozu z jednotky intenzivní medicíny (ICU; intensive care unit) na sál nebo na vyšetření. Poskytuje ventilaci všemi běžně užívanými ventilačními režimy.
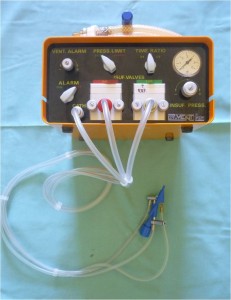
2.2.2 Trysková ventilace
Ventilace prováděná vysokou frekvencí inspirovaných rázů vzduchu o malých objemech pomocí vysokých tlaků. Používá se jako zachranný postup (rescue) při neúspěchu konvenční ventilace.
Obr. 23 Ventiláror PARAVENT pro provádění tryskové ventilace.
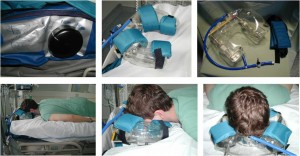
Obr. 24 Ventilace pacienta v pronační poloze. Záchranný postup při selhání konvenčních postupů ventilace.
Obr. 25 CT scan těžkého postižení plicní tkáně charakteru ARDS, vyžadující ventilaci pacienta v pronační poloze.
2.2.3 Extrakorporální membránová oxygenace (ECMO)
Umožňuje okysličování krve pacienta v oxygenačním okruhu přístroje. Pacient je napojen přes arteriovenózní nebo venovenózní spojky. Metoda je kontinuální, umožňuje péči o pacienta v řádu dní. Je užívána jako zácharanný (rescue) postup při kritické poruše plicních funkcí.
Obr. 26 ECMO
2.2.4 Obtížná intubace
Pro případ nemožnosti zajištění průchodnosti dýchacích cest (difficult airways) jsou vypracovány zvláštní postupy. Spočívají v zajištění dýchacích cest za použití speciálních pomůcek anebo přístupů (optický laryngoskop, intubační bronchoskop, flexibilní laryngoskop, combitube, laryngeální maska, koniotomie a některé další).
Obr. 27 Optický laryngoskop Glidescope. Optické vlákno vyústěné na laryngoskopické lžíci snímá obraz hypofaryngu a přenáší jej na obrazovku. Intubující umisťuje orotracheální kanylu, v níž je zasunut speciální zavaděč do trachey pacienta.
Obr. 28 Intubační bronchoskop. Při zachované spontánní dechové aktivitě pacienta je bronchoskop zaveden do dýchacích cest pacienta a po něm sesunuta tracheální kanyla.
Nitrolební hypertenze
K získání údajú o hodnotě nitrolebního tlaku (ICP; intracranial pressure) a mozkového perfúzního tlaku (CPP; cerebral perfussion pressure) je nutné zavedení nitrolebního čidla. Čidlo se zavádí epidurálně, intraparenchymově, nebo nitrokomorově. Hodnota CPP = MAP – ICP.
- Normální hodnota ICP: <10 mm Hg
- Normální hodnota CPP: > 50 mm Hg
Obr. 29 Zavedené nitrolební čidlo pro měření ICP
K udržení dostatečného perfúzního mozkového tlaku bývá nutné:
- Zvýšit MAP (vasopresory);
- Snížit ICP (diuretika, analgosedace, hyperventilace do hypokapnie, elevace horní poloviny těla, lumbální drenáž, dekompresní kraniektomie).
Náhrada renálních funkcí
Indikací pro zavedení náhradní eliminační metody je splnění alespoň jednoho z kriterií:
- Oligoanurie, trvající déle než 12 hodin, která vede k hyperhydrataci pacienta;
- Hyperkalémie nad 6,5 mmol/l;
- Urémie nad 50 mmol/l;
- Kreatinin nad 500 mmol/l;
- Intoxikace dialyzovatelnými látkami.
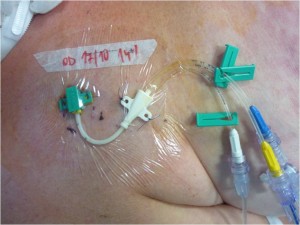
Obr. 30 Dialyzační dvoucestná kanyla zavedená cestou vena subclavia pro venovenózní dialýzu.
4.1 Eliminační metody
- 4.1.1 Kontinuální venovenózní hemofiltrace (CVVH);
- 4.1.2 Kontinuální venovenózní hemodialýza (CVVHD);
- 4.1.3 Kontinuální venovenózní hemodiafiltrace (CVVHDF).
4.2 Plazmaferéza
Separace plazmy pacienta a její náhrada čerstvou mraženou plazmou. Metoda umožňuje snížení nežádoucí tvorbu protilátek proti antigenům pacienta v průběhu autoimunitních onemocnění anebo komplikací.
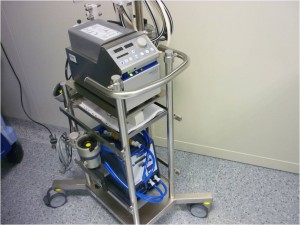
Obr. 31 Dialyzační přístroj AQUARIUS pro kontinuální venovenózní dialýzu.
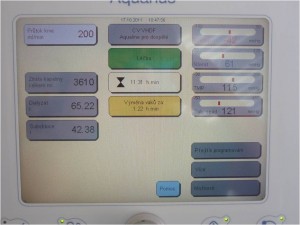
Obr. 32 Hodnoty nastavované při kontinuální venovenózní dialýze:
Nastavované parametry jsou
- Typ terapie
- CVVH – kontinuální venovenózní hemofiltrace;
- CVVHD – kontinuální venovenózní hemodialýza;
- CVVHDF – kontinuální venovenózní hemodiafiltrace.
- Průtok krve dialyzačním okruhem;
- Typ dialyzačního roztoku;
- Průtok dialyzačního roztoku;
- Množství substitučního roztoku;
- Rychlost stahování tekutin;
- Antikoagulace;
- Teplotu krve v dialyzačním okruhu.
Selhání GIT
Umělá výživa:
- Enterální;
- Parenterální.
Enterální výživa se podle možností podává kanylou zaváděnou ústy nebo nosem:
- Gastrickou sondou do žaludku
- Enterální sondou do jejuna (např. při akutní pankreatitidě – sondou zavedenou až pod papila Vateri).
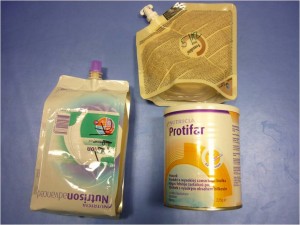
Obr. 33 Nutrice podávaná nazogastrickou sondou (NGS)
Parenterální výživa se zpravidla podává cestou centrálního venózního katetru (CVK), výjimečně cestou periferního žilního katetru (PVK).
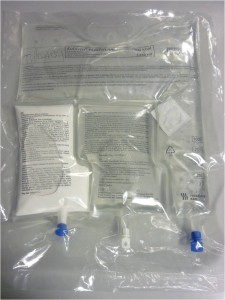
Obr. 34 Nutrice podávaná do centrálního žilního katetru. Tříkomorový vak obsahující aminokyseliny, sacharidy a tuky.
Selhání hemostázy
Při monitorování poruch hemostázy se řídíme nejen laboratorními hodnotami testů (Quick, aPTT, TT, fibrinogen, antitrombin, D-dimery), ale stanovujeme i křivku srážení tromboelastografií (TEG). Trombelastografie umožní rozlišit poruchy srážení krve způsobené předávkováním heparinem, poruchami funkcí trombocytů, nebo nedostatkem prokoagulačních plazmatických faktorů.
Při krvácivých stavech pacienta je indikováno podání krevních derivátů anebo koncentrátů prokoagulačních faktorů.
Obr. 35 Tromboelastograf
Zpracoval: Radovan Uvízl, Klinika anestezie, resuscitace a intenzivní medicíny LF UP a FN v Olomouci