Definice
Praktický význam, v závislosti na lokalizaci zdroje krvácení, má dělení na krvácení do horní a dolní části gastrointestinálního traktu (GIT). Za formální rozhraní mezi horní a dolní částí GIT je považován duodeno-jejunální přechod (Treitzovo ligamentum). Akutní krvácení do horní části trávicího traktu je život ohrožujícím stavem se značnou incidencí a poměrně vysokou, neměnící se letalitou. Chronické krvácení je především důvodem k vyšetření trávicího traktu (GIT).
Epidemiologie
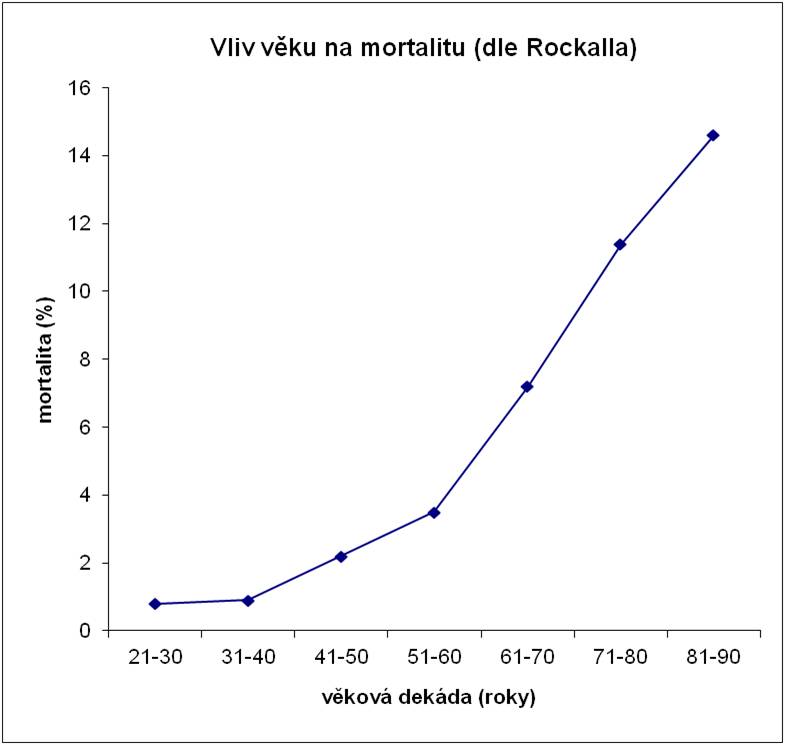
Především akutní krvácení do horní části trávicího traktu (HGIT) je příhodou se stále vysokou incidencí (100 – 190/100 000), medicínsky dramatickou a někdy, i s využitím nejnovějších diagnostických a terapeutických postupů, nezvladatelnou. Je stále zatížena vysokou letalitou (5 – 12 %). Častěji bývají postiženi muži (57 %), ve věkové skupině nad 60 roků věku je zastoupeno více jak dvě třetiny nemocných (Obr. 1).
Obr. 1. Závislost mortality akutního krvácení do horního gastrointestinálního traktu na věku.
Mortalita je závislá především na věku nemocného a komorbiditě (největší riziko úmrtí je u nemocných s multiorgánovým selháváním, chorobami kardiorespiračního traktu a malignitami). Pro hodnocení prognózy je nejčastěji užívaný skórovací systém Rockallův (hodnotí se věk, komorbidita, oběhové parametry a endoskopický nález). Na základě zjištěného výsledku lze přibližně předpovědět riziko recidivy krvácení a mortality. Zvyšování průměrného věku, závažnější komorbidita a téměř neměnící se procento recidiv krvácení po primární hemostáze jsou nejvýznamnějšími faktory zapříčiňujícími téměř neměnící se mortalitu. Akutní krvácení do dolní části trávícího traktu (DGIT) nepatří ve většině případů k tak dramatickým, život ohrožujícím příhodám, jako krvácení do HGIT. Letalita nepřekračuje 2 %.
Etiologie
Nejčastější příčinou akutního krvácení do HGIT bývá onemocnění příslušných orgánů, tedy jícnu, žaludku nebo dvanáctníku (tabulka 1). Téměř v polovině případů je to vředová choroba gastroduodena, časté je i krvácení z jícnových, vzácněji žaludečních varixů, příhoda většinou s velmi dramatickým průběhem. Krvácení do DGIT souvisí až na výjimky s onemocněním tenkého anebo tlustého střeva (tabulka 2).
| Příčina | Četnost (%) |
| Varixy jícnu a žaludku | 10 |
| Kongestivní a hemoragické gastropatie | 21 |
| Peptické ulcerace | 49 |
| Refluxní ezofagitida | 3 |
| Sy Mallory-Weiss | 7 |
| Tumory HGIT | 2 |
| Cévní malformace HGIT | 4 |
| Ostatní | 4 |
Tabulka 1. Příčiny krvácení do horního gastrointestinálního traktu.
| Příčina | Četnost (%) |
| Divertikulóza | 40 |
| Angiodysplazie | 18 |
| Hemoroidy | 16 |
| Fissura ani | 9 |
| Nádory | 6 |
| Záněty střeva | 5 |
| Meckelův divertikl | 1 |
| Ostatní | 0,5 |
Tabulka 2. Příčiny krvácení do dolního gastrointestinálního traktu.
Klinický obraz
Obvyklými příznaky akutního krvácení do HGIT jsou hematemeza (zvracení čerstvé či natrávené krve) anebo meléna (odchod černé, nepříjemně zapáchající stolice). K manifestaci melény je potřeba, aby akutní krevní ztráta byla nejméně 100 ml. Vzácněji, při masivním krvácení, rychlé pasáži trávicím traktem a krevní ztrátě nad 1000 ml, se krvácení do HGIT manifestuje enteroragií (odchod červené, nenatrávené, ale většinou již sražené krve, která je příměsí stolice). Pro krvácení do DGIT je typická enteroragie, případně meléna. U některých nemocných nemusí být akutní krvácení provázeno žádným z uvedených příznaků, proto nesmí být nikdy opomenuto vyšetření per rektum. Někdy v klinickém obraze dominuje, ještě před výše popsanými příznaky, symptomatologie hemodynamické nestability provázená synkopou. Užitečné (zejména pro další léčbu) je dělení z hlediska etiologie na varikózní a nevarikózní krvácení.
Diagnostika
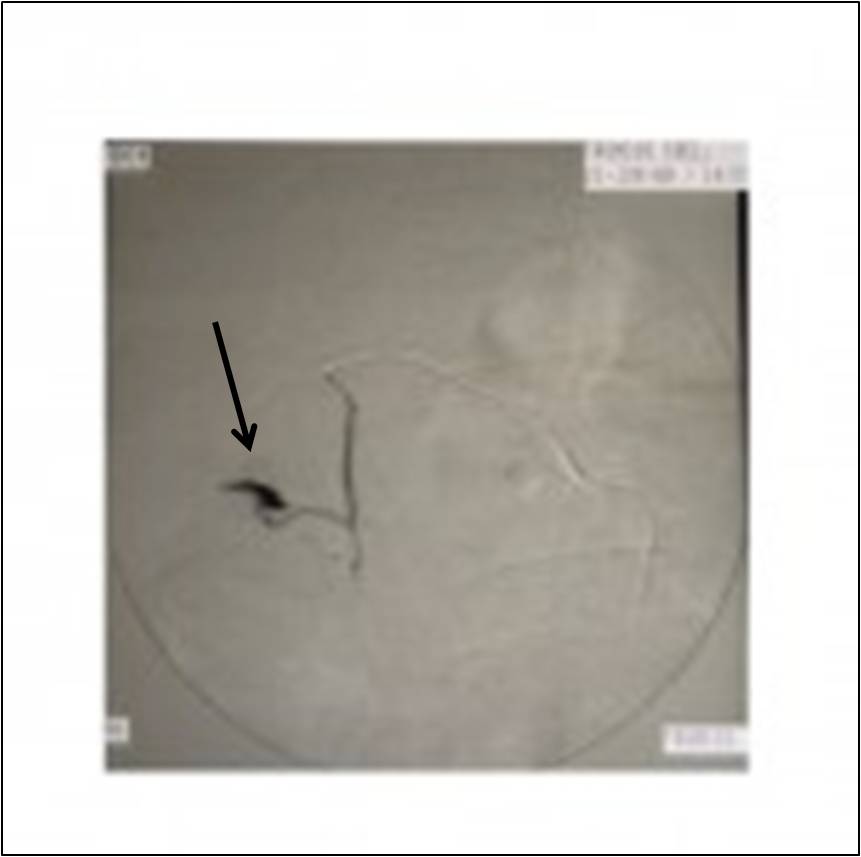
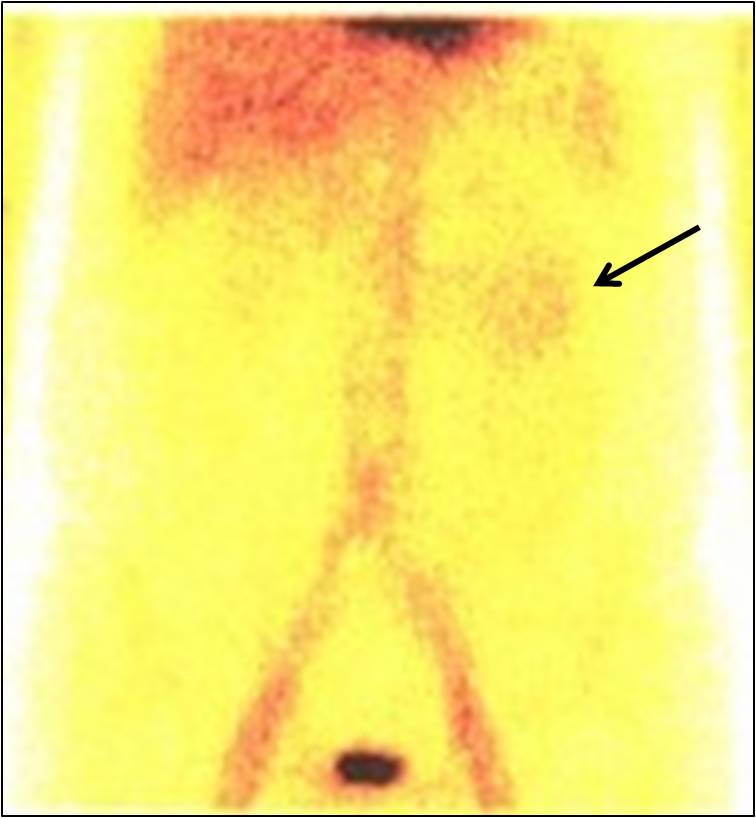
Pro diagnostiku krvácení do HGIT má rozhodující význam endoskopické vyšetření trávicí trubice. Další metody jako rentgenové (angiografie, CT, MRI, sonografie, baryové kontrastní vyšetření trávicí trubice) (obr. 2) nebo radioizotopové (obr. 3) mají svůj význam až po selhání endoskopie. Také pro diagnostiku krvácení do DGITK je klíčovým vyšetřením endoskopie, i když je náročnější a výtěžnost závisí na mnohých faktorech. Lze ji efektivně provádět až v posthemoragické fázi. Tračník musí být dokonale vyprázdněný a pacient oběhově kompenzovaný. Endoskopické vyšetření tenkého střeva je náročné, naštěstí zdroj krvácení bývá lokalizován v tenkém střevě v méně než 2 % všech krvácení do GIT. Hlavní výhodou endoskopického přístupu je možnost provést v jednom sezení jak diagnostický výkon, tak i účinný terapeutický zákrok.
Obr. 2. Selektivní angiografie a. gastrodudenalis kontrastní látkou. Šipka ukazuje místo úniku kontrastní látky do lumen trávicí trubice.
Obr. 3. Scintigrafie značenými erytrocyty. Šipka ukazuje ložisko krvácení v GIT.
Jednotlivé příčiny akutního krvácení do HGIT
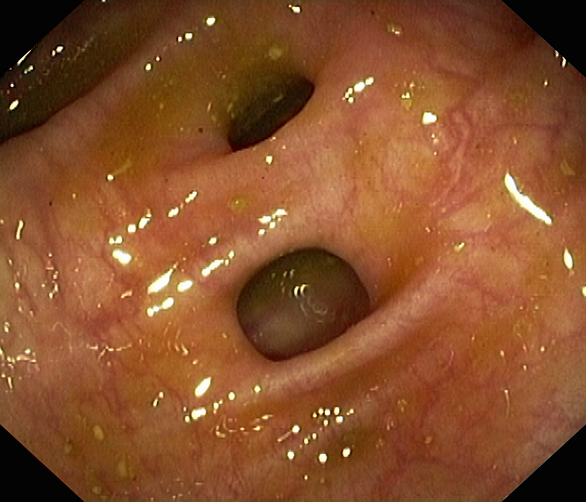
Jícnové a žaludeční varixy bývají příčinou akutního krvácení v 10 %. Varixy vznikají zejména v souvislosti s portální hypertenzí, provázejí pokročilá stadia jaterních onemocnění, takže ke krvácení jistě přispívá jak porucha hemostázy ze snížené syntézy protrombinu a ostatních prokoagulačních bílkovin tak i trombocytopenie. Riziko ruptury stoupá s velikostí varixů, jejich prominencí (obr. 4), vzestupem portohepatálního gradientu nad 12 mm a tíží jaterního onemocnění. Jedná se vždy o příhodu dramatickou, manifestující se nejčastěji hematemezou a zatíženou stále vysokou letalitou (30 – 50 %). Varixy jícnové se vyskytují samostatně, nebo bývají provázeny varixy žaludečními (ty se vyskytují izolovaně velmi vzácně ve fundu v souvislosti s trombózou slezinné žíly nebo po sklerotizaci jícnových varixů - potom jsou nazývány sekundární).
Obr. 4. Jícnové varixy. Sliznice zdvižená pod ní ležícími varixy vystupuje do lumen jícnu.
Většina nemocných s Malloryho-Weissovým syndromem udává předchozí požití většího množství koncentrovaného alkoholu. Opakované zvracení nebo úporný kašel zvyšují intraabdominální tlak, což může být příčinou dehiscence sliznice a podslizniční vrstvy v oblasti gastroezofageální junkce se vznikem trhliny a následným krvácením. To se ve většině případů zastaví spontánně. Jde o 5 – 10 % všech krvácení do horní části GIT. Příčinou mírného krvácení u alkoholiků bývá gastropatie z prolapsu. Jedná se o dobře ohraničenou oblast subepiteliální hemoragie s centrální erozí, která bývá lokalizována distálně od gastroezofageální junkce. Příčinou vzniku je prolaps sliznice žaludku do jícnu při úporném zvracení.
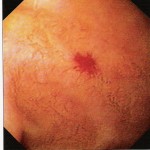
Při refluxní anebo jiné etiologii ezofagitídy je masivní krvácení do GIT velmi vzácné. Častější a závažnější je krvácení z jícnových vředů komplikujících dlouhodobý průběh refluxní ezofagitidy (obr.3). Jedná se většinou o menší ploché vředy nebo o ulcerace lokalizované v úseku jícnu s cylindrickým epitelem, který má alespoň v některých úsecích charakter intestinální metaplázie (Barrettův vřed). Jako příčina akutního krvácení se ezofagitída a jícnový vřed vyskytuje v 1 – 2 % případů.
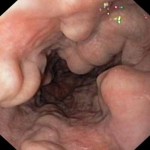
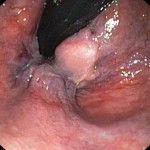
Nejčastější příčinou akutního krvácení do horní části GIT je peptický vřed žaludku a dvanáctníku a to téměř v 50 % všech případů (obr. 5) (téma Patofyziologie peptického vředu). Častěji krvácejí vředy duodenální. U pacientů s žaludečním vředem bývá častěji prvním projevem krvácení hematemeza než meléna, u dvanáctníkových vředů to bývá naopak. Krvácení je první manifestací vředové choroby přibližně u každého čtvrtého nemocného, to je obvykle závislé na velikosti a hloubce ulcerace. Tíže krvácení závisí na velikosti erodované cévy a na tom, zda se jedná o krvácení kapilární, venózní či arteriální. Ronění krve ze spodiny vředu bývá kapilárního původu, pomalu a stále vytékající krev ukazuje na krvácení žilní a pulzující výrazné stříkání krve do lumen je původu arteriálního.
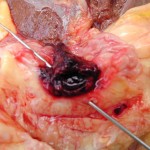
Obr. 5. Duodenální vřed se známkami proběhlého masivního krvácení. Sekční nález.
Pro další prognózu nemocného má praktický význam především klasifikace spodiny peptických vředů dle Forresta (tabulka 3). Vředy lokalizované vysoko na malém zakřivení žaludku nebo na zadní stěně bulbu duodena častěji krvácejí opakovaně i po endoskopickém ošetření a proto také tato skupina nemocných má i horší prognózu a výrazně vyšší mortalitu. Mezi rizikové faktory patří věk, obecně špatný zdravotní stav, užívání nesteroidních antirevmatik (NSA) a dalších léků, infekce Helicobacter pylori (HP), kouření a alkohol.
| Stupeň | Popis |
| Ia | Vřed s tepenným krvácením |
| Ib | Vřed s prosakujícím krvácením |
| IIa | Nekrvácející vřed s patrnou cévou |
| IIb | Vřed krytý koagulem |
| IIc | Vřed krytý hematinem |
| III | Vřed s čistou spodinou |
Tabulka 3. Klasifikace peptických vředů dle Forresta.
Až v 5 % případů akutního krvácení do HGIT se vyskytují stresové vředy. Ty bývají spíše mnohočetné, jak v žaludku, tak v dvanáctníku. Často se vyskytují v souvislosti s úrazem či rozsáhlým operačním výkonem („Curlingovy vředy“ po popáleninách a „Cushingovy vředy“ po traumatech a chirurgických výkonech). Bývají bezbolestné a krvácení je často jejich prvním projevem.
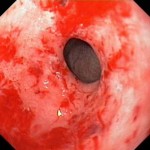
Četné drobné povrchní léze nacházející se v terénu mukózního zánětu, které zasahují jen sliznici žaludku a bulbu duodena ale nepronikají do svalové vrstvy, jsou obrazem charakteristickým pro hemoragickou gastropatii a bulbopatii (obr. 6). Krvácení může být jak lehké, tak i velice závažné, jde přibližně o 20 % všech případů krvácení do HGIT. Jedná se vždy o povrchní poškození sliznice nezasahující do svalové vrstvy s krvácejícími body (ve fázi intrahemoragické) a petechiemi a staršími erozemi (ve fázi posthemoragické).
Obr. 6. Hemoragická gastropatie. Endoskopický obraz.
Angiodysplázie na sliznici žaludku či duodena se často vyskytují u starších pacientů s renální insuficiencí či systémovým onemocněním, příčinou závažného akutního krvácení jsou přibližně v 5 % všech případů. Většinou jsou diagnostickým i terapeutickým problémem. Velmi závažné krvácení může pocházet i z podslizničních aneurysmat, léze lokalizovaná nejčastěji ve fundu a fornixu žaludku je nazývaná exulceratio simplex (Dieulafoyova nemoc).
Prvním projevem nádoru lokalizovaného v oblasti HGIT nejčastěji bývá hypochromní anemie. Masivní krvácení jako první manifestace choroby je příznakem velmi vzácným (do 3 %). Mohou krvácet jak karcinomy, tak i lymfomy, významné krvácení se vyskytuje často u pacientů s leiomyosarkomem. Polypy, jak hyperplastické, tak adenomatózní, akutně krvácejí naprosto výjimečně.
Termín hemobilie je užíván pro krvácení ze žlučových cest. Nejčastěji to bývá v důsledku jaterního poranění nebo ruptury aneurysmatu jaterní tepny a jejich větví, vzácnější příčinou hemobilie je nádor či absces v jaterním parenchymu. Nutno na tomto místě upozornit i na možnost iatrogenního poranění jater a žlučovodů v souvislosti s prováděnou biopsií či zaváděním biliárních drenáží.
Krvácení z pankreatického vývodu (hemosuccus pancreaticus) je příhodou velmi vzácnou. Může se takto projevit krvácení z pseudocysty, abscesu či peripankreatických cév. Život ohrožujícím stavem je jejich možná perforace do přilehlé části HGIT.
Vzácně bývá zdroj krvácení lokalizován v sousedních orgánech (krvácení z orofaryngeální oblasti či dýchacích cest), multisystémová onemocnění (ischémie v oblasti HGIT, amyloidóza, urémie, AIDS) nebo souvisí s onemocněním krve a cév (hemoblastózy, vaskulární malformace). Příznaky závažného krvácení z HGIT může imitovat i spolykaná krev z nosu, úst nebo dýchacího traktu - může připomínat hematemezu nebo projít traktem jako meléna.
Jednotlivé příčiny akutního krvácení do DGIT
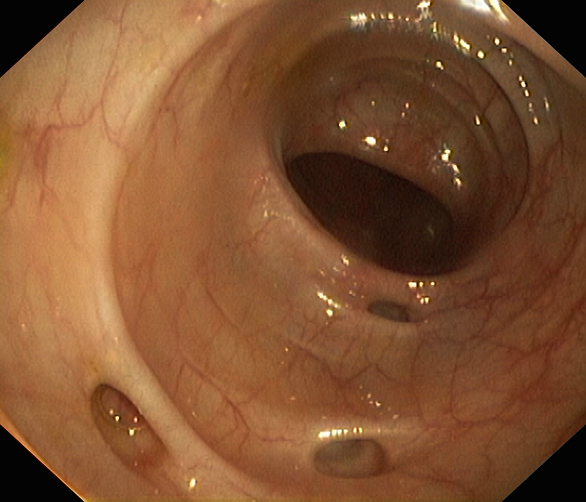
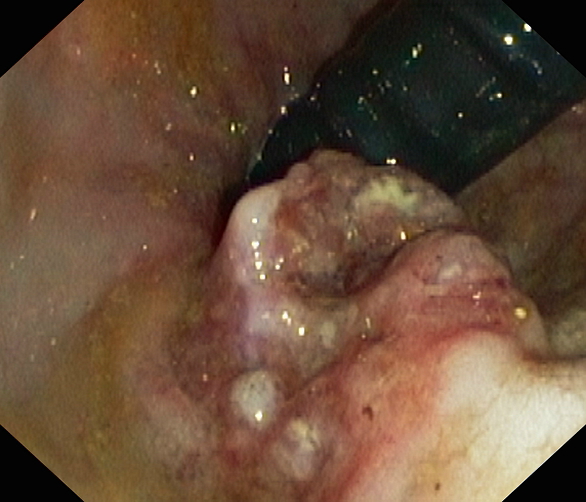
Nejčastější příčinou akutního krvácení do DGIT je divertikulární nemoc tlustého střeva (obr. 7a,b). Přesný mechanismus vzniku slizničních výchlipek není znám, uvažuje se o zvýšeném intraluminálním tlaku a konzumaci potravy chudé na vlákninu, protože divertikly se vyskytují mnohem častěji u obyvatelstva rozvinutých zemí zádpadního typu. Přestože nález divertikulózy je běžný v levém tračníku, krvácení je naopak častější ze solitárních divertiklů pravého tračníku zejména u osob starších 60 roků s některou již známou degenerativní chorobou. Bývá bezbolestné, zastaví se většinou spontánně nebo po krevních převodech. Recidivy ale bývají časté. Videozáznam 1 ukazuje nález mnohočetných divertiklů sigmatu při endoskopickém vyšetření.
Obr. 7a,b. Divertikly ve sttěně tlustého střeva – endoskopický nález.
Angiodysplázie (obr. 8) bývají stále častěji diagnostikovány jako příčina krvácení do DGIT, po zavedení videoendoskopie a selektivní angiografie do klinické praxe. Často jsou mnohočetné, velikosti do 5 mm a vyskytují se jako součást různých syndromů a systémových onemocnění. Jedná se o degenerativní cévní léze, nalézáme je až u jedné čtvrtiny nemocných starších 60 let především v pravé části tračníku. Léčba je většinou obtížná, terapeutická sezení je třeba opakovat. Používá se většina metod endoskopické hemostázy (bipolární a monopolární elektrokoagulace, argon plasma koagulace, injektáž sklerotizačním roztokem). Při selhání endoskopické terapie je vhodné před resekcí se pokusit o radiointervenční embolizaci.
Obr. 8. Angiodyslázie sliznice tračníku. Endoskopický obraz.
Naprosto nejčastější příčinou krvácení do DGIT jsou hemoroidy a anální fisury (obr. 9). Krvácení se vyskytuje během bolestivé defekace nebo po ní jako krvavé stopy na papíře nebo v záchodové míse. Hemoroidy jsou rozšířené rektální žíly vzniklé v důsledku jejich dilatace, která je způsobena zvýšeným hydrostatickým tlakem v žilách s chybějícími nebo defektními chlopněmi. Diagnózu stanovíme spolehlivě rektoskopicky, prolabující zarudlé uzly bývají patrné již při zevním pohledu. Opakované časté krvácení, které bývá silné zejména u osob s portální hypertenzí a koagulopatií, může kromě zneklidnění pacienta vést i k anemizaci. Fissura ani je defekt lokalizovaný většinou v zadní komisuře. Vyskytuje se zejména u mladších osob, typickým příznakem je prudká bolest při defekaci, provázená mírnou enteroragií. Trhlinka bývá pozorovatelná již při přímé inspekci, endoskopie v akutní fázi je pro bolestivost kontraindikována.
Obr. 9. Vnitřní hemoroidy. Rektokolonoskopický nález.
Výskyt benigních i maligních nádorů konečníku a tračníku je v populaci České republiky velmi vysoký a právě pro tuto skutečnost je potřeba každé krvácení do DGIT došetřit kolonoskopicky a nespokojit se jen s prvním možným nálezem zdroje krvácení stranu. Je třeba poznamenat, že kolorektální nádory nemusí vždy krvácet viditelně, nebo krvácejí až v pokročilém stadiu, čímž je omezená možnost včasné diagnózy. Endoskopické nálezy tumorů rekta ukazují obrázky 10 a 11.
Obr. 10. Adenokarcinom rekta.
Obr. 11. Spinocelulární karcinom rekta.
Enterorhagie bývá intermitentní, mírně probíhající, dle lokalizace tumoru bývá stolice promíšena krví (pravý tračník), nebo bývá jen na stolici (levý tračník a konečník). Viditelné krvácení z polypů bývá ještě vzácnější. Polypektomii ukazují videozáznam 2 a videozáznam 3.
Častou příčinou krvácení do DGIT jsou i zánětlivá onemocnění tlustého střeva. Na tomto místě je třeba zmínit infekční záněty (bakteriální, parazitární a virové) a především idiopatické střevní záněty, ischemickou kolitidu a postradiační kolitidu.
Mezi nespecifické střevní záněty řadíme především ulcerózní kolitidu a Crohnovu chorobu. Krvácení při ulcerózní kolitidě bývá závislé na aktuální aktivitě a rozsahu zánětlivého procesu. Jestliže je zánět omezen pouze na rektum, bývají typické tenesmy s odchodem krve a krvavého hlenohnisavého střevního obsahu. Při lokalizaci v levém tračníku bývají četné průjmovité stolice s příměsí čerstvé krve. Nejzávažnější krvácení bývá u pankolitidy, kdy nemocný mívá denně tenesmy a až 20 krvavých průjmovitých stolic. Významnější krvácení se u Crohnovy choroby vyskytuje při vzácnějším kolitickém postižení, které bývá segmentální s hlubokými vředy.
Průběh ischemické kolitidy je dán rychlostí vzniku a tíží ischémie cévního řečiště. Hemoragie většinou nebývá významná a mimo vzácný, fulminantně probíhající typ, je prognóza onemocnění příznivá. K vyhojení dochází do měsíce a na rozdíl od nespecifických střevních zánětů tento typ kolitidy nerecidivuje.
Zdrojem krvácení může být postradiační proktokolitida, která často vzniká až s latencí asi u jedné čtvrtiny žen po ozařování pánve pro zhoubný nádor v gynekologické oblasti. Postižení bývá hluboké a zashuje až do svaloviny, a proto i krvácení bývá trvalé a léčba velmi svízelná. Při endoskopii nacházíme zánětlivé změny na sliznici v rektosigmoideální oblasti, typickým nálezem jsou teleangiektázie (videozáznam 5).
Meckelův divertikl patří mezi nejčastější vývojové anomálie GIT. Jedná se o perzistující ductus omfaloetericus. Bývá lokalizován asi 100 cm orálně od ileocekálního přechodu. Více jak polovina divertiklů obsahuje atopickou žaludeční sliznici, což vede ke vzniku peptického vředu a krvácení. Krvácení se vyskytuje v naprosté většině u dětí mladších 10 let. Diagnózu stanovíme radioizotopovým vyšetřením po aplikaci technecia 99, které je vychytáváno atopickou žaludeční sliznicí.
Krvácení do GIT může být i iatrogenní, nejčastěji v souvislosti s endoskopickou polypektomií. Endoskopický nález polypu ukazuje videozáznam 2 a jeho následné odstranění (endoskopická polypektomie) ukazuje videozáznam 3. Správně indikovaná a provedená endoskopická polypektomie je metodou bezpečnou a rozhodně je zatížena menším množstvím komplikací než polypektomie chirurgická. K následnému krvácení dochází méně než u 5 % polypektomovaných. Nebezpečná jsou především pozdní krvácení s anemizacívyskytující se do 7 dnů po výkonu. Rizikoví jsou starší pacienti s velkými polypy (více jak 3 cm) a koagulopatií a to jak primární, tak navozenou léky (kumarinové deriváty, NSA). Jinou příčinou iatrogenního krvácení může být papilosfinkterotomie (videozáznam 5).
Léčba akutního krvácení do GIT
Všichni pacienti s akutním, hemodynamicky významným, krvácením do GIT musí být neprodleně hospitalizováni na jednotce intenzivní péče s možností rozšířené resuscitace a urgentní endoskopické a chirurgické intervence. Jelikož krvácení do HGIT je příhodou akutní, často s rychlým průběhem, velký význam má již péče předhospitalizační, která spočívá v zajištění základních životních funkcí, odběru významných anamnestických dat a rychlém transportu nemocného do zdravotnického zařízení. Hospitalizační fáze začíná stabilizací základních životních funkcí, poté je ve většině případů provedeno endoskopické vyšetření s ošetřením krvácející léze. Následuje intenzivní péče o krvácejícího nemocného doplněná účinnou farmakologickou léčbou. Chirurgické řešení vyžaduje v dnešní době méně jak 5 % všech nemocných s akutním krvácením do GIT.
Konzervativní léčba
Prvním krokem je zhodnocení vitálních funkcí, hemodynamické stability a zajištění žilního přístupu (dva periferní anebo lépe, u nemocných s projevy závažného krvácení, centrální žilní katétr, umožňující monitorování centrálního žilního tlaku). Vyloučíme veškerý perorální příjem. Hned po přijetí do nemocnice je nutno stanovit tíži krvácení a odhadnout velikost krevních ztrát. Ortostatický pokles systolického krevního tlaku o 20 mm Hg a posturální vzestup pulsové frekvence o 20 tepů za minutu signalizuje ztrátu asi 20 % krevního volumu.
Jestliže nemocný jeví známky oběhové nestability až šoku, je nutno okamžitě doplnit objem cirkulující tekutiny (krystaloidy, plazmaexpandéry, plazma, krev), dle potřeby podat i vazoaktivní látky. Poté je nutno vyšetřit krevní obraz a koagulační parametry.
Z biochemických ukazatelů jsou pro další osud nemocného významné hladiny mineralogramu, ledvinných a jaterních testů. Po zhodnocení výsledků laboratorních vyšetření provedeme adekvátní substituci krevní ztráty, upravíme koagulační parametry a vnitřní prostředí. Vhodné je již bolusové podaní inhibitorů protonové pumpy před endoskopií (omeprazol 80 mg i.v.). Pacientům s nevarikózním krvácením se parenterálně podávají velké dávky inhibitorů protonové pumpy (omeprazol v kontinuální infúzi 6 – 8 mg/hod. po dobu 3 -5 dnů). U osob s vředovou chorobou gastroduodena a potvrzenou přítomností Helicobacter pylori je plně indikována eradikační léčba. Při léčbě varikózního krvácení se uplatňují vazokonstrikční preparáty (terlipresin v dávce až 8 mg denně), omezený efekt se ukazuje při užití látek snižujících prokrvení splanchnického řečiště (somatostatin). Dlouhodobě profylakticky těmto nemocnýcm podáváme betablokátory.
Endoskopická a jiná miniinvazivní léčba
U akutního nevarikózního ložiskového krvácení do HGIT je endoskopická hemostáza metodou první volby. V závislosti na vybavení pracoviště, vstupním endoskopickém nálezu a zkušenostech endoskopujícího lékaře jsou využívány různé metody zástavy krvácení. Jsou to injekční (aplikace vazoaktivních a sklerotizačních látek, tkáňových lepidel), mechanické (hemoklipy, ligace), elektro, foto a termokoagulační metody (monopolární, bipolární elektroda, laser, koagulace argonovou plazmou) endoskopické hemostázy s efektivitou u aktivního krvácení v rozsahu 60-95%. Pro efektivitu hemostázy je rozhodující správně zvolená metoda (ajejich kombinace) a následná intenzivní péče o nemocného s účelně podávanou farmakoterapií. Po ošetření aktivního krvácení je v indikovaných případech vhodné provést kontrolní endoskopii do 24 hodin (second look) v závislosti na vývoji klinického a laboratorního nálezu.Po selhání endoskopie u nemocného s intenzivním nevarikózním krvácením, především je-li zdroj lokalizovaný mimo dosah endoskopu je indikována angiografie. Krvácení se projeví extravazací kontrastní látky do střevního lumina. Angiografický průkaz se však zdaří pouze tehdy pokud je vyšetření provedeno v době aktivního krvácení (krevní ztráta je alespoň 1 ml/min do lumen HGIT). Kromě lokalizace zdroje je endovaskulární přístup využít i k embolizační hemostáze.
U nemocných s varikózním krvácením, které je endoskopicky neošetřitelné, je možné na přechodnou dobu užít tamponádu jícnu, popřípadě žaludečního fundu Sengstakenovou-Blakemorovou sondou (http://en.wikipedia.org/wiki/Sengstaken-Blakemore_tube). Jedná se ale jen o přechodnou metodu zástavy varikózního krvácení na několik hodin, použití sondy po dobu delší jak 24 hodin bývá komplikováno dekubitálními ulceracemi distálního jícnu a žaludečního fundu. Jedinou možností v případě endoskopicky neřešitelného varikosního krvácení je akutní vytvoření transjugulární intrahepatální portosystémové spojky (TIPS). Jedná se však o obtížný zákrok, zatížený velkým počtem komplikací a v současné době prováděný jen na několika pracovištích v ČR.
Chirurgická léčba
Indikací k chirurgické intervenci je pokračující akutní nevarikosní krvácení po selhání konzervativní a endoskopické léčby. Nejčastěji se jedná o aktivní tepenné krvácení z ulcerací lokalizovaných v oblasti malé křiviny žaludku a zadní stěny bulbu duodena. Obecně jsou odesláni k chirurgickému řešení nemocní s přetrvávajícím aktivním krvácením už po první, výjimečně druhé neúspěšné endoskopické hemostáze. Spojkové operace pro přetrvávající akutní varikózní krvácení se neprovádějí vůbec, svůj elektivní význam si však metoda ponechává.
Zpracoval: MUDr. Michal Konečný, PhD., a MUDr. Jan Gregar, 2. Interní klinika – gastroenterologická LF UP a FN v Olomouci