Zpracovala: MUDr. Mgr. Drahomíra Vrzalová, 2. interní klinika LF UP a FN v Olomouci. Úpravy: Jaroslav Veselý, Ústav patologické fyziologie LF UP
Umělá výživa adekvátně nahrazuje člověku příjem živin v situacích, které neumožňují potřebný energetický příjem běžnou stravou. Je způsobem léčby u nemocných ohrožených, či již trpících, podvýživou. V klinice se podvýživa rutinně označuje jako malnutrice, i když v obecném smyslu samozřejmě je malnutricí také nadvýživa (obezita) a malnutricí jsou také kvalitativní poruchy výživy.
Stanovení potřeby energie
Pokud je u nemocného diagnostikována malnutrice a je zahajována léčba umělou výživou, je třeba stanovat množství potřebné energie pro pacienta tak, aby došlo k dodání adekvátního množství energie.
To je možné dvěma způsoby – výpočtem anebo kvalifikovaným odhadem.
Stanovení potřeby energie (celkového energetického výdeje, CEV) výpočtem:
- CEV (kcal/24hod) = ZEV x AF x IF x TF
- ZEV = základní energetický výdej; stanovujeme ho z rovnice Harrise a Benedikta:
- ZEV muži (kcal/24 hod) = 66,473 + 13,7516 x TH + 5,0033 x V – 6,755 x A;
- ZEV ženy (kcal/24 hod) = 65,509 + 9,5634 x TH + 1,8496 x V – 4,6756 x A.
- TH – tělesná hmotnost/kg).
- V – výška (cm).
- A – věk (roky).
- AF= faktor aktivity:
- Pobyt v posteli – imobilní pacient = 1,1;
- Pobyt v posteli – mobilní pacient = 1,2;
- Mobilní pacient = 1,3.
- IF = faktor počkození (injury) – součinitel odpovídající závažnosti onemocnění:
- Pacient bez komplikací = 1,0;
- Pooperační stav = 1,1;
- Fraktura = 1,2;
- Sepse = 1,3;
- Peritonitida = 1,4;
- Vícečetné trauma, rehabilitace = 1,5;
- Vícečetné trauma, sepse = 1,6;
- Popáleniny 30 – 70 % = 1,7-1,8;
- Popáleniny 70 – 90 % = 2,0.
- TF – teplotní faktor
- 38 °C 1,1;
- 39 °C 1,2;
- 40 °C 1,3;
- 41 °C 1,4.
- ZEV = základní energetický výdej; stanovujeme ho z rovnice Harrise a Benedikta:
Mechanický odhad potřeby energie
K odhadu (kcal/24 hod) slouží následující tabulka (Tabulka 1):
| 18-25 let | 25-60 let | nad 60 let | |
| Muži | 25 | 23 | 21 |
| Ženy | 23 | 21 | 19 |
Tabulka 1. Bazální energetický výdej (kcal/24 hod).
- Korekce na míru katabolismu
- Umělá ventilace, analgosedace x 0,9;
- Kóma x 1,0;
- Operace,trauma x 1,25;
- Sepse, trauma CNS, steroidy x 1,5;
- Popálení nad 40 % x 1,5.
- Korekce na aktivitu
- Relativní klid x 1,1;
- Chodící x 1,2-1,3;
- Ambulant x 1,6.
U stabilizovaného nemocného činí denní potřeba energie 25 – 30 kcal/kg tělesné hmotnosti a den, u nemocného ve stresové zátěži 35 – 40 kcal/kg tělesné hmotnosti a den.
Po odhadu energetické potřeby pacienta s provedením korekce na míru katabolismu a míru aktivity modifikujeme hodnotu potřebné energie podle cíle, který stanovíme:
- Pokud bude cílem zachovat stávající stav, podává se 100 % vypočteného množství energie;
- K minimalizování ztrát se podává 80 % vypočteného množství;
- K dosažení vzestupu hmotnosti je třeba přidat 500 kcal/den.
Při stanovování dávek jednotlivých živin platí:
- 1 g sacharidů představuje asi4 kcal;
- 1 g proteinů představuje asi 4 kcal;
- 1 g lipidů představuje asi 9 kcal;
- 1 g dusíku (N) představuje 6,25 g aminokyselin (bílkovin).
- 1 ml běžné enterální výživy obsahuje 1 kcal, 2000 ml běžné enterální výživy tedy obsahují 2000 kcal.
Výpočet energetické potřeby nemocného při aplikací umělé výživy je velmi důležitý. Nedostatek podávaných energetických substrátů je pro nemocného v malnutrici stejně nepříznivý jako jejich nadbytek. Přetížení sacharidy vyvolá metabolický stres, nadprodukci CO2 (při dávce glukózy nad 600 g/24 hod), hyperlipidémii, steatózu jater, zhoršení imunitních funkcí, volumové přetížení.
Umělá enterální výživa (EV)
Umělá enterální výživa znamená podávání farmaceuticky připravených výživných roztoků do trávicího traktu. Je první volbou u pacientů v malnutrici, pokud je trávicí trakt funkční.
Je přirozenou cestou přívodu živin, vyživuje enterocyty, je prevencí atrofie střevní sliznice a prevencí poškození bariérové funkce tenkého střeva. Podporuje střevní motilitu a prokrvení splanchnické oblasti. Enterální výživa zmenšuje riziko vzniku infekcí a sepse, je prevencí vzniku peptické léze, redukuje osídlení trávicího traktu patogenními kmeny. Aplikace enterální výživy má méně závažných komplikací než parenterální výživa. Enterální výživa je ekonomicky výhodnější oproti výživě parenterální.
Indikace enterální výživy
- Stomatologické, stomatochirurgické a ORL – fraktura a operace čelisti, porušení dentice, tumory orofaciální oblasti, nádory nasofaryngeální, tumory štítné žlázy, stavy po ozáření krku.
- Gastroenterologické – akutní pankreatitida, chronická pankreatitida, Crohnova nemoc, celiakie, onemocnění jícnu zánětlivé, nádorové, potravinové alergie, syndrom krátkého střeva, píštěle, nádory GIT, nádory pankreatu, nádory jater, cystická fibróza u dětí i dospělých.
- Neurologické a neurochirurgické – poruchy polykání po CMP, amyotrofická laterální skleróza, tumory CNS, roztroušená mozkomíšní skleróza, dětská mozková obrna, Alzheimerova choroba, senilní demence, Parkinsonova nemoc, epilepsie.
- Onkologické - nádorová kachexie, leukémie, nádory způsobující stenózu GIT.
- Gerontologické – věk, demence všech etiologií, stavy po CMP.
- Psychiatrické – mentální anorexie, deprese, schizofrenie, autismus.
- Akutní stavy – polytraumata, poranění hlavy a krku, stav po kardiopulmocerebrální resuscitaci, vigilní koma, septický šok, popáleniny.
- Další stavy – chronická respirační insificience, chronické srdeční selhávání, AIDS.
Kontraindikace enterální výživy
- Absolutní kontraindikace
- Časná fáze po operaci či traumatu, šokový stav různé etiologie,
- Hladina laktátu nad 3 – 4 mmol/l, těžká acidóza,
- Náhlé příhody břišní, akutní krvácení do GIT, paralytický ileus.
- Relativní kontraindikace – akutní pankreatitida, atonie žaludku, neztišitelné zvracení, těžký průjem, enterokutánní píštěle s vysokou sekrecí.
Komplikace enterální výživy
- Gastrointestinální – aspirace , reflux, nauzea, zvracení, průjmy, zácpa, nadýmání, bolesti břicha, při PEG vředové léze, krvácení, gastrokolické a kolokutánní píštěle.
- Infekční – infekční průjem, septický stav, infekce respiračního traktu, infekce při PEG v místě vstupu gastrostomie, akutní peritonitida, abscesy.
- Metabolické – snížená hydratace, poruchy hladiny draslíku, hořčíku, hyperglykémie i hypoglykémie, edémy, dumping syndrom.
- Mechanické – vytažení sondy, PEG, jejunostomie, obturace sondy, poškození sondy, vředové léze v nosu, krku, jícnu a žaludku, dekubity způsobené sondou.
Přípravky enterální výživy
- Přípravky pro popíjení (sipping);
- Oligomerní, chemicky definované přípravky;
- Modifikované, speciální přípravky;
- Polymerní, nutričně definované přípravky.
Způsoby aplikace umělé enterální výživy
Umělou enterální výživu lze aplikovat několika způsoby.
Popíjení (sipping)
Popíjení (sipping) je nejjednoduší cesta aplikace enterální výživy perorálně. Je užíván jako doplňková výživa k běžně přijímané stravě u lehčích poruch výživy, výjimečně může být krátce podáván jako komplexní výživa. K dispozici jsou chuťově neutrální či ochucené přípravky s příchutí ovoce, polévek, džusů a kávy (obr. 1). Dávkování 1 – 3 balení po 200 ml denně, ve 100 ml 100 – 150 kcal (420 – 630 kJ).
Obr. 1. Přípravky k popíjení (sipping).
Nasoenterální sondy
Nasogastrická sonda
Dříve častěji používaná nasogastrická sonda (obr. 2) se zavádí do žaludku na dobu 4 – 6 týdnů. Sonda má širší lumen o průměru 14 – 16 Charriere (Ch je 0,33 mm) a délku 75 cm. Dříve se jako strava do sondy používala i kuchyňsky připravená (home-made diet, mixovaná strava, kladenská strava, blenderizovaná). Od tohoto způsobu výživy se dnes již ustoupilo. Do nasogastrické sondy se aplikuje komerčně vyráběná enterální výživa (obr. 3), podává se bolusově (dávkovaně) 6x denně. Velikost bolusu se stanovuje individuálně, nejčastěji 200 – 350 ml. Nutno pravidelně kontrolovat uložení sondy. Materiál sondy je PVC či polyuretanu. Pacient před zavedením sondy podepisuje poučení o postupu, informovaný souhlas s výkonem.
Obr. 2. Nasogastrická sonda.

Obr. 3 Nutrice pro podávání nazogastrickou sondou (NGS). Foto laskavě poskytl MUDr. Radovan Uvízl, Klinika anestezie, resuscitace a intenzivní medicíny LF UP a FN v Olomouci.
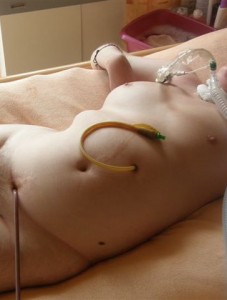
Nasojejunální sonda
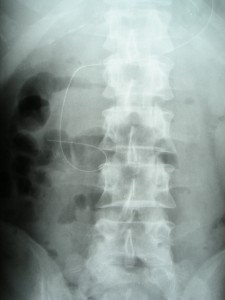
Nasojejunální sonda (obr. 4) s užším lumen – 7 – 9 Charriere – se zavádí pomocí vodiče pod skiaskopickou kontrolou (obr. 5) či endoskopicky do první kličky jejuna (např. při akutní pankreatitidě – až pod papila Vateri).Do sondy je nutné podávat výhradně farmaceuticky připravené preparáty enterální výživy aplikované enterální pumpou. Tento typ sondy je vhodný i pro domácí parenterální výživu, pacient nadále může přijímat tekutiny a jídlo perorálně. Tento typ sondy je využíván k dočasné aplikaci enterální výživy.
Obr. 4. Nasojejunální sonda.
Obr. 5. Rtg snímek uložení nasojejunální sondy.
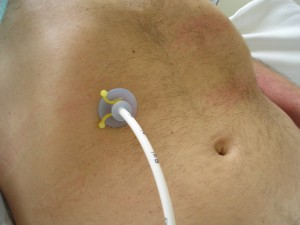
Perkutánní gastrostomie, punkční gastrostomie
Perkutánní gastrostomie (obr. 56,7) je určena k dlouhodobé aplikaci enterální výživy, tedy déle jak 6 – 8 týdnů. Zavádí se endoskopicky (PEG, perkutánní endoskopická gastrostomie) nebo je řešena chirurgem jako součást výkonu při břišní operaci. Endoskopické zavedení PEG ukazuje videozáznam 1. Enterální výživa se touto cestou podává bolusově (po dávkách) 6 – 8x denně v množství tolerované pacientem, nejčastěji 150 – 250 ml. Bolusově jsou aplikovány i tekutiny. Dříve bylo možné podávat i mixovanou kuchyňsky připravenou stravu, nyní je preferována definovaná enterální výživa. Jednak se tím zabraňuje komplikacím s mechanickým ucpávím sondy, jednak je zajištěno dodání potřebného množství energie.
Pacient s PEG může být ošetřován v domácím prostředí. Ke snížení rizika aspirace při gastroesofageálním reflexu je možno cestou gastrostomie zavést jejunální sondu (PEG/J).
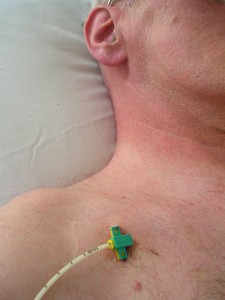
Obr. 6. Perkutánní gastrostomie.
Obr. 7. Permantní močový katétr u nemocné v dlouhodobé domácí péči použitý v roli katétru pro PEG. Výměnu u pacientky provádí rodinní příslušníci pokaždé po 30 dnech.
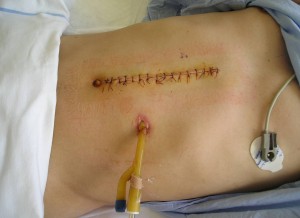
Perkutánní jejunostomie
Výživná jejunostomie (obr. 8) je častěji než endoskopicky zakládána chirurgem. Do jejunostomie je nutno aplikovat pouze komerční preparáty enterální výživy (obr. 9). Preparáty se v tomto případě podávají kontinuálně pomocí enterální pumpy (obr. 9).
Obr. 8. Výživná jejunostomie. Je také vidět permanentní katétr zavedený do močovéhé měchýře.
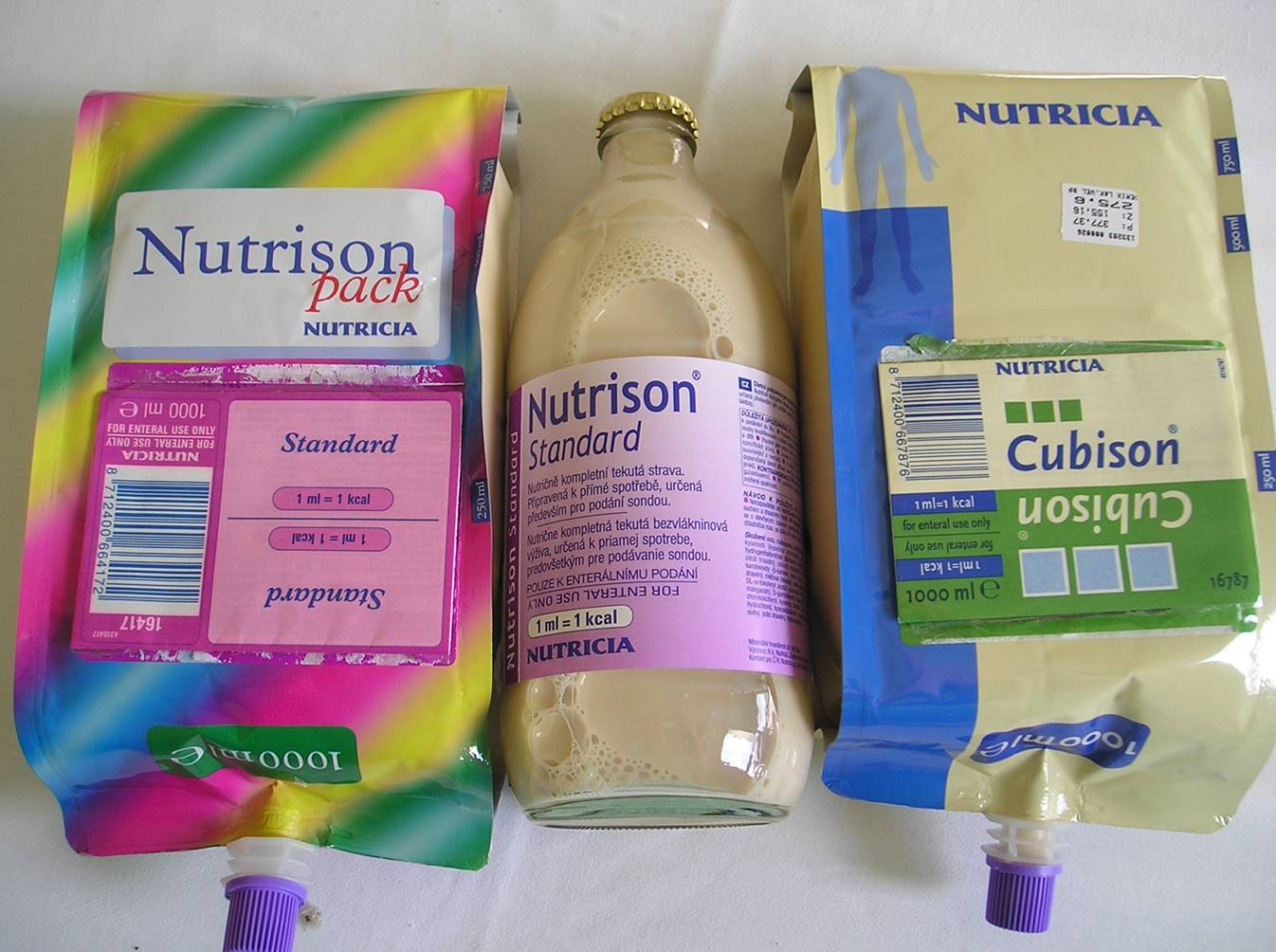
Obr. 9. Přípravky pro enterální výživu.
Domácí enterální výživa (DEV)
Trendem doby je poskytnou nemocnému, který to potřebuje, dlouhodobou nutriční podporu v domácím prostředí (doma, v domovech pro seniory, v ústavech sociální péče).
Podmínky k předpisu enterální výživy ze strany zdravotní pojišťovny:
- Přípravky pro enterální výživu předepisuje lékař – nositel funkční licence ČLK F016.
- Úplná výživa – pokrývá 100 % denních potřeb makronutrientů i mikronutrientů nemocným, kteří nemohou přijímat potřebné množství výživy perorální cestou. K podávání výživy se zpravidla zavádí sonda (nasogastrická nebo nasojejunální), nebo perkutánní gastrostomie, nebo jejunostomie. U některých nemocných, zejména u nemocných s těžkými poruchami polykání běžné stravy, se může úplná enterální výživa popíjet (Hungtingtonova choroba, stavy po ozáření dutiny ústní a jícnu apod.). Úpná enterální výživa je pojišťovnou hrazena v limitu 2 250 kcal/den (tj. preparát Nutrison 500 ml láhev a 1000 ml vak) a pro skupinu 108/1 v limitu 2 000 kcal/den.
- Částečná výživa – v limitu 600 kcal/den je pojišťovnou hrazena jako sipping (úměrně k příjmu běžné stravy, max. do limitu 600 kcal na den) jako doplněk stravy u anatomické či funkční poruchy vedoucí k nedostatečnému příjmu potravy, pokud trvá déle než 10 dní a neumožňuje příjem větší než 75 % potřeb nemocného. Současně musí jít o nemocného s jasným rozvojem komplikací souvisejících s nedostatečnou výživou. To se týká nemocných, kteří mají již rozvinutou podvýživu, kdy BMI je menší než 18,8 nebo nechtěný váhový úbytek představuje více než 5 % za poslední měsíc nebo více než 10 % za poslední 3 měsíce. Jednoznačnou podmínkou použití je schopnost gastrointestinálního traktu strávit a vstřebat nutriční přípravek. Efektivita podávání přípravku musí být součástí pravidelných kontrol u předpisujícího lékaře a současně zaznamenána v dokumentaci.
Aplikace domácí enterální výživy (DEV) pomocí enterální pumpy
V případě založené jejunostomie či zavedené nasojejunální sondy anebo – v indikovaných případech – při založené PEG se k aplikaci DEV využívá kontinuální aplikace pomocí enterální pumpy (obr. 9). Předpokladem je buď pacient schopný spolupráce, nebo zaškolení osoby, která o nemocného pečuje (příbuzný, zdravotnický personál), a podpis informovaného souhlasu.
Po zavedení nasojejunální sondy, jejunostomie, PEG a edukaci o použití mobilní pumpy během krátké hospitalizace se také zjišťuje reakce na enterální výživu a stanovuje se tolerance dávky enterální výživy. Nemocný či ošetřující personál je zároveň poučen o péči o sondu (proplachy, výměna fixace, hygiena). Pacient je vybaven telefonickými kontakty na nutriční tým.
Využití mobilní enterální pumpy Infinity ke kontinuální aplikaci DEV
Mobilní enterální pumpa Infinity o hmotnosti 392 g (obr. 10), pracující na rotačním peristaltickém principu, zajišťuje 24 hodin provozu na baterii s přesností dávkování +/- 5 %. Je zapůjčena pacientovi zdarma po podepsání smlouvy o zápůjčce. Je zajištěn servis pumpy, pacient či ošetřující personál je zaškolen v obsluze pumpy a obdrží manuál k obsluze pumpy. Pumpu je možno nosit na těle v pouzdře, během noci je pumpa funkční. i když je ve vodorovné poloze.
Obr. 10. Enterální pumpa Infinity.
Umělá parenterální výživa
Indikace a kontraindikace parenterální výživy
Parenterální výživa je způsob dodávání živin přímo do cévního systému, cílem je dlouhodobé udržení dobré výživy nemocného a rovnováhu vnitřního prostředí.
Nejčastější indikací aplikace parenterální výživy jsou akutní stavy, předoperační intenzivní příprava v délce 7 – 10 dnů, pooperační péče, akutní fáze Crohnovy nemoci, těžký stav malnutrice, syndrom krátkého střeva, jaterní selhání, těžké průjmy, postradiační kolitidy, zvracení.
Kontraindikací parenterální výživy je dostatečně funkční trávicí trakt, umožňující příjem výživy trávicím traktem, terminální stav pacienta, odmítání nutriční podpory ze stravy nemocného.
Parenterální výživu je možné aplikovat i u pacienta v domácích podmínkách.
Možnosti aplikace parenterální výživy
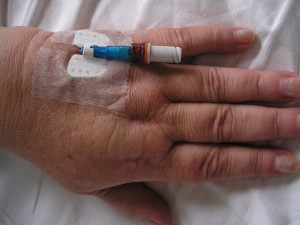
Parenterální výživa cestou periferní vény
Tato cesta aplikace je určena ke krátkodobé nutriční podpoře. Do periferní žíly (obr. 11) je nutno aplikovat roztoky s osmolalitou 900 – 1 200 mosmol/l. Nejčastějším rizikem je riziko vzniku flebitid.
Obr. 11. Periferní žilní katétr.
Parenterální výživa cestou centrální žíly
Parenterální výživa aplikovaná centrální žilou slouží k dlouhodobé komplexní výživě. Nejčastěji se provádí kanylace vena subclavia (obr. 12) nebo vena jugularis. Konec centrálního žilního katétru sahá do horní duté žíly. Při kanylaci i ošetřování je nutno dodržovat sterilní podmínky, je vyšší riziko kanylových sepsí. Podávají se komerčně připravené přípravky (obr. 13).
Pro dlouhodobou parenterální výživu je možné zavést také permamentní katétry vedené podkožním tunelem, nebo implantovat venózní port. Tyto způsoby snižují riziko kanylových sepsí.
Obr. 12. Centrální žilní katétr zavedený do v. subclavia.
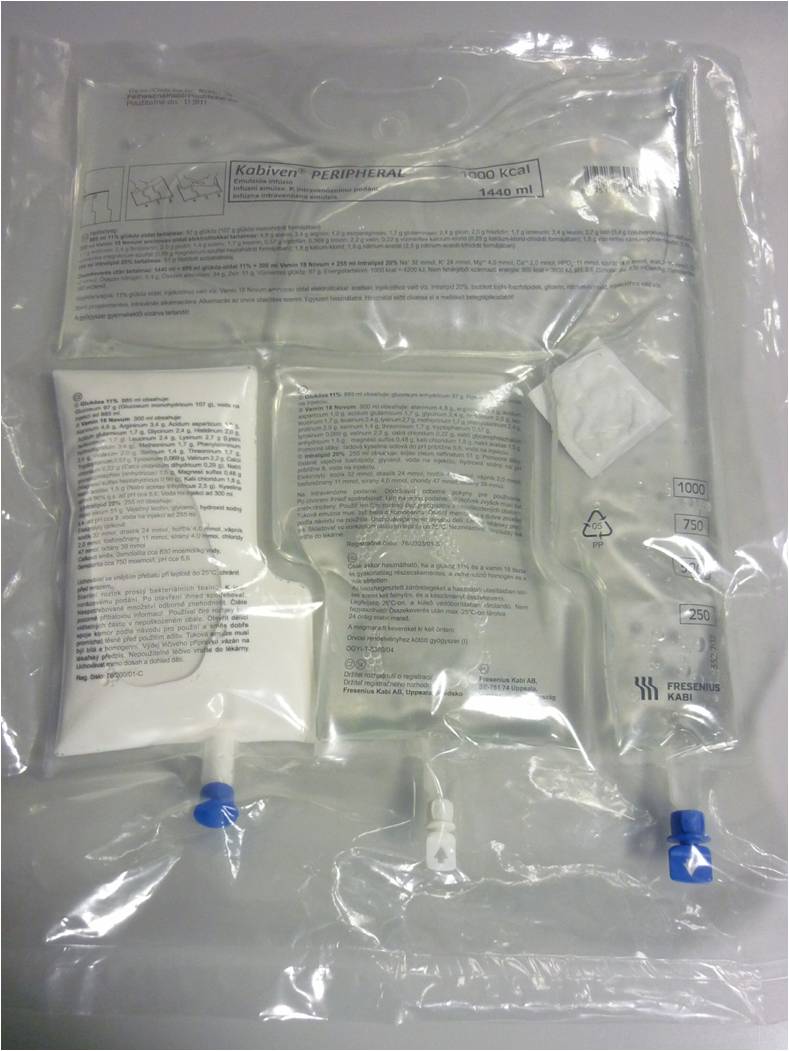
Obr. 13. Nutrice pro podávání do centrálního žilního katetru. Tříkomorový vak obsahuje aminokyseliny, sacharidy a tuky. Foto laskavě poskytl Radovan Uvízl, Klinika anestezie, resuscitace a intenzivní medicíny LF UP a FN v Olomouci.
Systémy aplikace parenterální výživy
Systém jednotlivých lahví (systém „multiple bottle“)
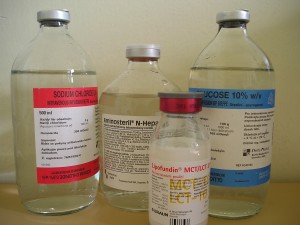
Jedná se o dříve hojně používaný způsob podávání parenterální výživy. Podávání živin z několika samostatných lahví (obr. 14) vede k vyššímu riziku infekce a k vyšší spotřebě setů. Podávání jednotlivých substrátů vede ke zhoršené utilizaci a častějšímu vzniku inkompatibility při nedodržení koncentračních poměrů infúzních směsí.
Obr. 14. Systém jednotlivých lahví („multiple bottle system„).
Systém „všechno v jednom“ zásobníku (systém „all-in-one“)
Tento systém aplikace parenterální výživy zajišťuje v jednom vaku (obr. 13, 15) smíchání tuků, cukrů, aminokyselin, vitamínů, stopových prvků a minerálů. Existují komerčně připravované vaky, v nemocniční lékárně je možné při schváleném provozu individuálně připravovat vaky pro konkrétního pacienta. Systém zaručuje lepší utilizaci živin, nižší výskyt metabolických komplikací, menší riziko infekce.
Obr. 15. Systém „all-in-one“.
Rizika parenterální výživy
1 Metabolické komplikace
1.1 Syndrom přetížení nutričními substráty (overfeeding)
K této komplikaci dochází v případě překročení doporučené dávky živin u nemocného anebo také u pacientů s výraznou malnutricí při zahájení léčby parenterální výživou, kdy je třeba redukovat dávku energie a živin až na polovinu vypočtené dávky. Při přetížení nutričními substráty dochází k zvýšené produkci oxidu uhličitého s hyperkapnií, jež může vyústit až do respirační insuficience. Současně může docházet ke zvýšení hladiny glykémie, triglyceridů a ke zvýšení lipogeneze. Mohou se objevit imunologické poruchy.
K prevenci přetížení organismu substráty je nutné pravidelně počítat a upravovat aktuální potřebu energie, dodržovat rychlost aplikace substrátů a poměry jednotlivých živin.
1.2 Poruchy metabolismu cukrů
Mezi nejčastější metabolické komplikaci parenterální výživy patří hyperglykémie způsobená přetížením organismu glukózou. K této komplikaci dojde při překročení maximální rychlosti aplikované glukózy, při inzulinové rezistenci, u pacientů s diabetem nebo při nadprodukci kontrainzulárních hormonů. Naopak k hypoglykémii může dojít při nesprávně vedené terapii inzulínem. Podávání koncentrované glukózy může vést k hyperkapnii.
1.3 Poruchy metabolismu lipidů
Pokud je v tukové emulzi dodáno nadměrné množství triacylglyceridů s mastnými kyselinami se středním řetězcem, ať již obsahem či rychlostí aplikace, může vzniknout hypertermie, porucha acidobazické rovnováhy anebo toxické postižení CNS.
Podávání tukové emulze může vést ke vzniku koloidního syndromu, pro který jsou charakteristické třes těla, zrudnutí, bolest hlavy, zvýšení teploty, bolest na hrudníku, pachuť v ústech.V takovém případě je třeba infuzi přerušit, vyčkat na vymizení obtíží a pokračovat menší rychlostí.
1.4 Poruchy metabolismu proteinů
Zvýšený příjem proteinů akceleruje tvorbu metabolitů dusíku, proto je třeba dodržet jak adekvátní množství dodávaných proteinů, tak jejich správný poměr. Je třeba dbát na dodávání esenciálních a větvených aminokyselin a aminokyselin zvýšeně utilizovaných v katabolické fázi (glutamin, arginin, taurin).
1.5 Deficit minerálů, vitamínů a stopových prvků
Minerály je nutné substituovat za pravidelných kontrol mineralogramu. Zvláštní pozornost je třeba věnovat intracelulárním iontům – draslíku, hořčíku a fosforečnanům. Jejich substituci je třeba bezpodmínečně zvýšit při přechodu z katabolické do anabolické fáze. Jinak hrozí hypokalémie, hypomagnezémie anebo hypofosfatémie. Při aplikaci parenterální výživy je třeba substituovat vitamíny B1,B2, B12, C, K a ze stopových prvků zejména zinek.
2 Komplikace ze strany trávicího traktu
2.1 Poruchy funkcí střeva
U nemocných, kteří jsou pouze na parenterální výživě, dochází vyřazením střeva k těžkému narušení jeho funkcí. Může docházet k atrofii střevní sliznice a poškození bariérové funkce tenkého střeva, zhoršení střevní motility a prokrvení splanchnické oblasti a k osídlení střeva patogenními kmeny. Toxiny a mikroorganismy mohou začít pronikat do krve. Střevo je hnacím motorem sepse.
2.2 Poruchy funkcí jater
Dlouhodobá úplná parenterální výživa může vést k cholestáze a vzniku cholecystolitiázy. Pokud je nemocný hyperalimentován, vzniká dyslipidémie a lipidy se hromadí v játrech (jaterní steatóza). Laboratorně se tento stav projeví vzestupem aktivity jaterních enzymů a hladiny bilirubinu. Tento stav je reverzibilní, po úpravě parenterální výživy se testy normalizují.
3 Komplikace při centrálním venózním katétru
3.1 Komplikace při zavádění centrálního žilního katétru
K obávané komplikaci při kanylaci centrální žíly (nejčastěji vena subclavia) patří pneumotorax. Riziko této komplikace je 4 % všech kanylací centrálního žilního řečiště. Méně častou komplikací je fluidothorax. Vznikne při chybně zavedené kanyle do pleurální dutiny a následné aplikaci parenterální výživy. Vážnou komplikací také je vzduchová embolie.
Jinou častou komplikací v průběhu kanylace centrálního žilního řečiště je punkce arterie, nejčastěji arteria subclavia nebo arteria carotis.
Pozdní komplikací může být arterio-venózní píštěl. Při kanylaci vena subclavia sinistra může dojít k poranění ductus thoracicus.
K méně častým komplikacem patří odříznutí části katetru punkční jehlou a následná embolizace katétru do řečiště. Katétr také může zaujmou nežádoucí polohu (malpozice) v žilním řečišti. Při zavedení do pravé komory srdeční může být příčinou dysrytmií.
3.2 Trombóza žíly a okluze žilního katétru
Častou komplikací je buď úplná nebo částečná trombóza žíly se zavedeným katetrem. Rozvoj této komplikace souvisí s dehydratací pacienta, dobou trvání zavedení katetru, imobilitou nemocného a hyperkoagulačním stavem. Žilní trombóza vede k neprůchodnosti katétru. Netrombotickou katetrovou okluzi může způsobit i aplikaci lipidů v all-in-one směsích.
3.3 Septické komplikace
Septické komplikace patří k nejobávanějším. Výskyt katetrové sepse je udávám mezi 7 až 25 %. K prevenci této komplikace patří dodržení správně praxe při zavádění a ošetřování kanyly. Vícecestné kanyly jsou spojeny s větším rizikem infekce. Vítanou praxí je pravidelná výměna katétru jedenkrát za 7 – 10 dnů se změnou místa aplikace katétru.
Literatura
Kohout P., Kotrlíková E.: Základy klinické výživy. Forsapi: Praha, 2009.
SobotkaL., et al.: Basics in Clinical Nutrition. 3rd Edition. ESPEN, Galen: Praha, 2004.
Zadák Z.: Výživa v intenzivní péči. 2. Vydání. Grada Publishing: Praha, 2008.
ESPEN Guidelines for adult parenteral nutrition. Clinical Nutrition 2009, 28: 359 – 459.
ESPEN Guidelines on adult enteral nutrition. Clinical Nutrition 2006, 25: 175 – 360.